Auditoria hospitalr em contas medicas
A fim de garantir a qualidade dos serviços prestados, instituições de saúde têm-se preocupado em utilizar a auditoria. Este estudo teve como objetivo identificar na produção nacional artigos sobre auditoria de enfermagem, publicados no período de 2001 a 2008 analisando a contribuição destes na melhoria da qualidade da assistência e no desempenho do papel do enfermeiro nessa área. Trata-se de uma revisão de literatura constituída de artigos científicos nacionais da temática auditoriade enfermagem. Os dados encontrados foram agrupados em categorias: “Auditoria de enfermagem e a qualidade da assistência”, “o papel das anotações de enfermagem para a auditoria” e “atribuições do enfermeiro auditor”. A análise dos artigos mostrou que a efetivação da auditoria de enfermagem facilitaria a avaliação da qualidade da assistência prestada ao cliente oferecendo condições para a sua melhoria. Observou-se que as anotações de enfermagem representam um dos objetos de investigação na auditoria e que o enfermeiro é o profissional de enfermagem habilitado para a função de auditor.
Sabendo que a enfermagem passa por uma reforma curricular, entendemos que é momento para reflexão sobre a
responsabilidade que as instituições de ensino têm em preparar profissionais para desempenhar a função de auditor nos serviços de enfermagem e de saúde.
Descritores: Auditoria de enfermagem; Avaliação em saúde; Qualidade da assistência à saúde; Papel do profissional de enfermagem.
A anotação de enfermagem é o registro do cliente nas 24 horas no ambiente hospitalar, contendo dados sobre sua saúde geral e dados administrativos. Sendo assim, promove então a informação da assistência prestada ao cliente e a equipe multidisciplinar, servindo de instrumento para auditoria, evitando as glosas hospitalares. Este tipo de anotação independentemente da filosofia e das teorias de enfermagem adotadas para fundamentar o processo de enfermagem na instituição, deve ser valorizada, uma vez que é um dos meios para se avaliar os cuidados prestados ao cliente a partir da adoção de indicadores de qualidade, para mensurar tanto o processo como os resultados da assistência de enfermagem
. Na sociedade atual as instituições de saúde estão evoluindo rapidamente e associando qualidade na hospitalização aos serviços prestados, com baixos custos hospitalares e deste modo instrumentos para o monitoramento dos cuidados vêm sendo utilizados com a inserção de profissionais altamente qualificados, que tenha a visão financeira e holística do cliente. Desta forma, para podermos entender este processo de custos hospitalares, fizemos um breve relato sobre auditoria e glosas hospitalares
.
A auditoria em enfermagem refere – se à avaliação sistemática da qualidade da assistência prestada ao cliente, verificada através das anotações de enfermagem no prontuário ou das próprias condições deste. Cabe ressaltar, que temos a auditoria de cuidados para mensurar a qualidade da assistência em enfermagem verificada através dos registros no prontuário do cliente e das próprias condições deste, e a auditoria de custos que tem por finalidade conferir e controlar o faturamento enviado para os planos de saúde, quanto aos procedimentos realizados, visitas de rotina, cruzando as informações recebidas com as que constam no prontuário. Portanto, através destas auditorias, podemos indicar alternativas preventivas e corretivas, sendo um processo educativo, pois não procura os responsáveis, mas questiona o porquê dos resultados adversos
Cumpre salientar, que a auditoria em enfermagem visa o controle de custos, a qualidade do atendimento ao cliente, pagamento justo da conta hospitalar, a transparência da negociação, embasada na conduta ética
.
Assim, um dos elementos imprescindíveis deste processo é o prontuário médico, sendo uma importante ferramenta legal na avaliação da qualidade da assistência prestada ao cliente, fornecendo informações vitais para possíveis processos judiciais e convênios de saúde, pois este é o conjunto de documentos padronizados e ordenados, destinados ao registro dos cuidados profissionais prestados pelos serviços de saúde públicos e privados. Desta forma, suas informações são analisadas e, portanto, havendo dúvidas quanto aos procedimentos realizados ou a falta de anotações de enfermagem, pode incidir em glosas das contas hospitalares
.
Desde modo, glosa é o cancelamento parcial ou total do orçamento, por serem considerados ilegais ou indevidos, ou seja, referem-se aos itens que o auditor do plano de saúde não considera cabível o pagamento. As glosas são aplicadas quando qualquer situação gera dúvidas em relação à regra e prática adotada pela instituição de saúde
.
Portanto, temos as glosas administrativas que são decorrentes de falhas operacionais no momento da cobrança, falta de interação entre o plano de saúde e o prestador de serviço, estando estas vinculadas às cláusulas contratuais, e as glosas técnicas que são decorrentes da equipe de enfermagem ou médica, onde estão vinculadas a falta de justificativas ou embasamento que se apliquem à indicação de determinado procedimento, e a falta de anotação de enfermagem durante a assistência prestada ao cliente
.
Quando as instituições de saúde têm suas contas hospitalares glosadas pelas operadoras de planos de saúde, elas podem utilizar os recursos de glosas a fim de recuperar suas perdas econômicas. Entende–se por recurso de glosa, a maneira de recuperar descontos indevidos e corrigir/detectar erros de faturamento
.
Desta feita, acreditamos na suma importância da responsabilidade e compromisso da equipe de enfermagem no que diz respeito a registros, tendo como conseqüência às glosas hospitalares, mostrando que é necessário o aperfeiçoamento continuo da equipe multidisciplinar e todos os profissionais envolvidos no processo do cuidado, com ênfase na enfermagem, para uma permanente e melhor qualidade de assistência
.
Sendo assim, o objeto do nosso estudo é o impacto causado pelo registro de enfermagem na diminuição das glosas, que são decorrentes dos registros da equipe médica e de enfermagem.
Mostrando a significância de um prontuário com a evolução de enfermagem, as checagens de medicações e as anotações de procedimentos e materiais utilizados relatados corretamente, estará isento de glosa. É importante destacar, que as anotações não abrangem toda a prática assistencial da enfermagem, mas é por meio das informações registradas que as ações cuidativas são evidenciadas, possibilitando a avaliação dos procedimentos assistenciais por meio da auditoria.
Tendo como questão norteadora: como o profissional de enfermagem pode contribuir através dos registros para não ocorrência da glosa? Cabe ressaltar que atualmente os enfermeiros estão cada vez mais se especializando como auditores, pois as instituições estão à procura de profissionais altamente qualificados
.
O presente estudo tem como objetivo: identificar o impacto causado pelo não registro de enfermagem contrapondo às eventuais glosas, evidenciando os principais tipos decorrentes destes registros. Diante do crescente número de contas glosadas neste serviço de urologia e escassas bibliografias sobre o assunto, buscamos definir como o enfermeiro pode atuar através dos registros para a diminuição das glosas através de pesquisa realizada neste hospital.
Contudo, este estudo contribui na trajetória de disseminação como exercício fundamental e aumento do conhecimento diante deste importante contexto, e assim colaborar para a linha de pesquisa do ensino permanente e da qualidade na assistência.
2 - REVISÃO BIBLIOGRÁFICA
A auditoria teve sua origem na área contábil, cujos fatos e registros datam dos 2.600 anos antes de Cristo. Porém é a partir do século XII depois de Cristo, que esta técnica passa a receber o nome de auditoria, constatando-se na Inglaterra o seu maior desenvolvimento com a revolução industrial. Deste modo, a prática da auditoria recebeu novas diretrizes na busca de atender as necessidades das grandes empresas, surgindo na área de saúde e assim aparece pela primeira vez no trabalho realizado pelo médico George Gray Ward, nos Estados Unidos no ano de 1918, neste trabalho era verificada a qualidade da assistência prestada ao cliente, através dos registros no prontuário médico
.
Kurcgant (1991), afirma ser indiscutível a necessidade e a importância de um sistema de informação que propicie a todos os elementos da equipe de enfermagem, informações necessárias ao desenvolvimento da assistência. Assim sendo, o sistema de informação em enfermagem viabiliza o processo de comunicação entre os integrantes da equipe de saúde e o cliente
.
Destaca – se no ano de 1955, o primeiro trabalho de auditoria na área da enfermagem, que foi desenvolvido no Hospital Progress nos Estados Unidos
.
Cabe ressaltar, que antes do ano de 1976, as atividades de auditoria com base no então Instituto Nacional da Previdência Social (INPS) eram realizadas pelos supervisores, por meio de apuração em prontuários de clientes e contas hospitalares, porque nesta época não havia auditoria direta em hospitais. Neste mesmo ano, as contas hospitalares transformam-se em guia de internação hospitalar, ficando as atividades de auditoria estabelecidas como controle formal e técnico. Logo no ano de 1978, foi criada a Coordenadoria de Controle e Avaliação nas capitais e o serviço de Medicina Social nos municípios
.
Assim no ano de 1983, se reconhece o cargo de médico auditor, e a auditoria passa a ser feita nos próprios hospitais. E acontece no Brasil, o início de experiências isoladas com auditoria médica, com vista ao fornecimento de informação para decisões administrativas e para o corpo clínico, realizada no hospital de Ipanema, no Rio de Janeiro
.
Quanto à auditoria na área da enfermagem, surgiu no hospital Universitário de São Paulo como um processo implantando desde 1983, com padrões estabelecidos para sustentar a Sistematização da Assistência de Enfermagem (SAE), e com o mesmo objetivo outros hospitais universitários, implantaram na década de 80 este método avaliativo
.
Logo no ano de 1985, a demanda por serviços de saúde de qualidade, mobilizou tanto profissionais individualmente, quanto instituições. Um exemplo foi o documento da Organização Mundial de Saúde (OMS), quando foi estabelecido como meta a ser atingida: “Saúde para Todos”. Embora não concretizada, houve a proposta de estabelecer métodos de monitorização sistemática dos cuidados ministrados, visualizou-se a avaliação e o controle como componentes permanentes das atividades profissionais e institucionais
.
No ano de 1990, a lei nº 8.080, estabelece a necessidade de criação do Sistema Nacional de Auditoria (SNA) como instrumento fiscalizador e atribuindo a este uma coordenação da avaliação técnica e financeira do Sistema Único de Saúde (SUS) em todo território nacional. O Decreto nº 1.651, de 28 de setembro de 1995, regulamenta o SNA, e define suas competências nos três níveis de gestão: Federal, Estadual e Municipal. E a lei nº 9.649, de 27 de maio de 1991, define ainda as áreas de competência, como função legal à coordenação, fiscalização do SUS
.
A portaria do Ministério da Saúde (MS) nº 169, do gabinete do ministro, de 19 de agosto de 1999, estabelece uma nova organização de atividades do SNA, são elas: As de controle e avaliação ficam com a Secretaria de Assistência a Saúde (SAS), e as atividades de auditoria com o Departamento Nacional de Auditoria do SUS (DENASUS), representada em todos os estados da federação no distrito federal
.
No mês de dezembro de 1999, foi criada a Sociedade Brasileira em Enfermeiros Auditores em Saúde (SOBEAS), tendo como finalidade agregar profissionais de todo país, sendo enfermeiros envolvidos e/ ou interessados em auditoria
.
No ano de 2000, (decreto nº 3.496) compete ao DENASUS, determinar as responsabilidades dos órgãos de auditoria, controlar e avaliar a correção de irregularidades praticadas no SUS, e ainda da assistência direta e imediata ao gabinete do Ministro
.
Existe atualmente uma série de organizações que praticam a avaliação da qualidade da saúde em instituições de forma global, como exemplo: Organização Internacional para Padronização (ISO) e a Organização Nacional de Acreditação (ONA). Além de comissões internas que possibilitam a execução da avaliação, sendo esta a comissão da auditoria em enfermagem, responsável por atuar em vários hospitais
.
Desta forma, percebemos que no Brasil, a auditoria vem tomando impulso nos últimos cinqüenta anos, necessitando ainda de alguns arranjos que melhor se adaptem ao processo da nossa realidade
.
METODOLOGIA
Nossa pesquisa foi desenvolvida tendo como característica descritiva, por estar interessada em descrever e conhecer o fenômeno, procurando interpretá-los e descrevê-los.
Exploratória, pois têm por objetivo facilitar a compreensão do assunto, de modo a construir hipóteses, contribuindo para posteriores estudos científicos, e assim proporcionar uma visão mais ampla do problema a ser estudado, orientar, explicar e explorar o contexto da importância das anotações de enfermagem
.
A abordagem metodológica utilizada foi a qualiquantitativa, pois a pesquisa qualitativa se
preocupa com a compreensão dos processos e fenômenos, já a quantitativa faz o estudo de caso,
quantifica os valores, procura correlações estatísticas
.
Perante isto, foi realizada pesquisa documental que se utiliza de materiais que não receberam tratamento analítico, tais como documentos conservados em órgãos públicos e instituições privadas, e os documentos que de alguma forma já foram analisados como, relatórios de pesquisa, relatórios de empresas, tabelas estatísticas e outros. E assim, utilizamos documentos não convencionais, porém usuais no ambiente hospitalar, vinculando-se a relatórios de glosas do convênio de saúde e contas hospitalares já auditadas internamente neste hospital
.
- ANÁLISE E DISCUSSÃO DOS DADOS
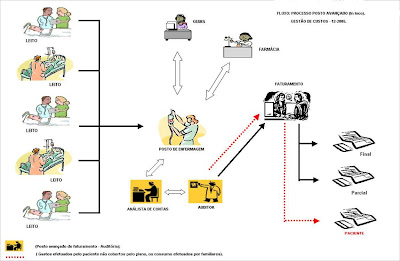
De acordo com nossos objetivos, de identificar o impacto causado pelo não registro de enfermagem contrapondo às eventuais glosas, evidenciando os principais tipos decorrentes destes registros, realizamos uma pesquisa em um serviço de urologia de um hospital privado de médio porte da cidade de Niterói, no estado do Rio de Janeiro, no setor de faturamento, através de coleta de dados elaborados na planilha no programa Microsoft Excel. Sendo esta, realizada no período de fevereiro de 2008, tendo como referência os meses de outubro e novembro de 2007, com total de 215 de internações; total de 926 ambulatoriais; total de 125 atendimentos glosados e total de 4.380 itens glosados. Desta forma, elaboramos quadros descrevendo as glosas ocorridas e seus respectivos motivos, considerando os componentes medicamentos, taxas e aluguéis, e materiais, entretanto havendo as glosas de exames, as glosas médicas e as glosas administrativas, onde não nos estendemos, pois o foco da pesquisa é o registro de enfermagem, e assim organizamos breves comentários. ITENS GLOSADOS QUANTIDADE MOTIVO DA GLOSA VALORES(R$) %

EtICA EM AUDITORIA
A perÌcia È amplamente utilizada em Ûrg„os p˙blicos e privados e em si n„o È antiÈtica. O exame do paciente, desde que este o permita, pode ser feito com o objetivo de verificaÁ„o dos serviÁos a serem prestados ou j· prestados. O cuidado Ètico a ser tomado, tanto por mÈdicos prestadores de serviÁos quanto pelos auditores, È de n„o transformar o paciente em objeto de interesse ou vÌtima de divergÍncias entre mÈdicos e operadoras de planos de sa˙de. Tanto o prestador de serviÁos quanto o auditor devem buscar sempre o benefÌcio do paciente, alvo de toda a atenÁ„o
Èdica. Sempre haver· como resolver conflitos mÈdicos ou financeiros a posteriori, sem a presenÁa do paciente. A solicitaÁ„o, por parte do perito, do envio de exames subsidi·rios ou de relatÛrios mÈdicos podem dirimir a maior parte das d˙vidas existentes. Quanto auditoria de contas Èdicas, o auditor deve ter o cuidado de preservar o prontu·rio mÈdico de suas observaÁıes. AnotaÁıes poder„o ser feitas na folha de faturamento ou nos impressos da contratante de serviÁos, mas nunca no prontu·rio mÈdico.
O auditor deve pressupor que todos os prestadores s„o honestos, e n„o que todos s„o fraudulentos em potencial. Os prestadores de serviÁos devem respeitar o papel do mÈdico auditor, e entender a auditoria mÈdica como um mecanismo natural de controle para o bom funcionamento do sistema. Isto entendido, o cumprimento do cÛdigo de Ètica mÈdica fica facilitado. A Ètica È a base de que toda relaÁ„o humana necessita para ocorrer de modo saud·vel e isenta ou protegida de percalÁos.
Os peritos est„o sujeitos ‡ disciplina judici·ria, sendo considerados auxiliares da JustiÁa em virtude da necessidade apresentada pelo juiz, de solucionar questıes que exigem conhecimentos especÌficos em determinadas matÈrias de difÌcil elucidaÁ„o. Assim, pode-se atribuir ‡ sua funÁ„o natureza p˙blica, implicando na consideraÁ„o de que os documentos por ele assinados presume fÈ p˙blica, assumindo presunÁ„o jure et jure, e
somente podem ser contraditados quando de provas incontroversa
A evoluÁ„o dos custos de assistÍncia ‡ sa˙de vem preocupando aos gestores dessa ·rea, sabendo-se que s„o v·rios os fatores (internos e externos) que contribuem para os altos custos, sendo um deles a falta de controle mais atuante, efetivo e atÈ sistematizado no que diz respeito ‡ Auditoria dos serviÁos prestados. A participaÁ„o do enfermeiro nessa ·rea, alÈm de constituir um crescente campo de trabalho, vem somar-se ‡ qualidade e
observaÁıes especÌficas que vinham sendo exigidas no desempenho desta funÁ„o. O papel da enfermagem na auditoria È avaliar a assistÍncia que o paciente est· recebendo, assim como a integralidade e exatid„o da documentaÁ„o dessa assistÍncia no prontu·rio. Limita-se ‡ avaliaÁ„o dos cuidados de enfermagem prestados ao paciente, daÌ a import‚ncia de uma aÁ„o integrada com o auditor mÈdico, para se ter uma vis„o da assistÍncia global prestada ao paciente.
O Prontu·rio do paciente espelha a eficiÍncia dos cuidados instituÌdos, sendo a
˙nica prova de veracidade do tratamento e dos cuidados realizados, sendo necess·rio o seu
preenchimento exato e completo, como garantia para os profissionais de sa˙de e para o
paciente.
… importante o estabelecimento de protocolos ou padrıes mÌnimos desejados de assistÍncia, como referencial para o exercÌcio da avaliaÁ„o e auditoria. V·rios temas devem ser considerados, principalmente aqueles que se referem ‡ utilizaÁ„o de materiais e equipamentos que suscitam ·reas de conflitos. Podemos citar a quest„o da medicaÁ„o fracionada, utilizaÁ„o de escalpes ou cateteres, tratamentos de feridas e materiais especÌficos, troca de equipamentos, bomba de infus„o, etc.
O enfermeiro em sua formaÁ„o tem quatro funÁıes b·sicas: educacional, assistencial, de planejamento e administrativa. Como gerente do serviÁo de enfermagem ou como respons·vel por uma unidade de serviÁo, o enfermeiro inserido neste sistema tem que se posicionar cada vez mais como administrador de uma unidade que gera custos e envolver-se nas questıes relativas a ela: gastos, falhas e estratÈgias. Portanto, o
profissional de Auditoria de Enfermagem vem justificando seu papel, pois: ! A enfermagem permanece dentro do hospital por 24 horas no dia
A enfermagem ìadministra a casaî, presta assistÍncia de enfermagem, coordenando tudo o que diz respeito ao atendimento do paciente; 60% da conta hospitalar reflete diretamente o serviÁo de enfermagem, como a execuÁ„o dos medicamentos e cuidados prescritos, as anotaÁıes e checagem pertinentes, os equipamentos e gases utilizados.
Atualmente, nos hospitais onde vem se desenvolvendo, a Auditoria de Enfermagem
tem dois grandes objetivos: mensurar a assistÍncia prestada (qualidade), e compatibilizar o
nÌvel dessa assistÍncia com a necessidade de controle dos custos hospitalares.
2. CONCEITO
… o conjunto de aÁıes utilizadas na avaliaÁ„o e fiscalizaÁ„o dos prestadores de serviÁos
de sa˙de e na conferÍncia de contas relativas aos procedimentos executados, do
atendimento ao gasto, do custo ‡ qualidade a ser alcanÁada.
3. OBJETIVOS
! Garantir a qualidade da assistÍncia prestada ao usu·rio
! Viabilizar economicamente a InstituiÁ„o
! Conferir a correta utilizaÁ„o / cobranÁa dos recursos tÈcnicos disponÌveis
! Efetuar levantamentos dos custos assistenciais para determinar metas gerenciais e subsidiar decisıes do corpo diretivo da InstituiÁ„o
! Educar os prestadores de serviÁos
! Proporcionar um ambiente de di·logo permanente entre o prestador e a empresa
! Proporcionar aos usu·rios confiabilidade e seguranÁa na relaÁ„o Prestador /
InstituiÁ„o / Usu·rio.
. ATRIBUI«’ES DO ENFERMEIRO AUDITOR
4.1 No ConvÍnio
! Avaliar a assistÍncia de enfermagem prestada ao cliente atravÈs do prontu·rio mÈdico;rificar a observ‚ncia dos procedimentos frente aos padrıes e protocolos estabelecidos;
! Adequar o custo por procedimento;
! Elaborar relatÛrios/planilhas atravÈs das quais se define o perfil do prestador:
custo por dia, custo por procedimento, comparativos entre prestadores por
especialidade;
! Participar de visitas hospitalares;
! Avaliar, controlar (com emiss„o de parecer) as empresas prestadoras de serviÁos, fornecendo dados para a manutenÁ„o/continuidade do convÍnio (assessoria ao credenciado);
! Elo entre as partes = parceria.
4.2 No Hospital
! An·lise do Prontu·rio MÈdico, verificando se est· completa e corretamente preenchido nos seus diversos campos tanto mÈdico como de enfermagem, como por exemplo: histÛria clÌnica, registro di·rio da prescriÁ„o e evoluÁ„o mÈdica e de enfermagem, checagem dos serviÁos, relatÛrios de anestesia e cirurgia; ! Avaliar e analisar a conta hospitalar,se condiz com o evento realizado;
! Fornecer subsÌdios e participar de treinamentos do pessoal de enfermagem;
! Analisar contas e glosas, alÈm de estudar e sugerir reestruturaÁ„o das tabelas utilizadas, quando necess·rio;
! Fazer relatÛrios pertinentes: glosas negociadas, aceitas ou n„o, atendimentos feitos, dificuldades encontradas e ·reas suscetÌveis de falhas e sugestıes;
! Manter-se atualizado com as tÈcnicas de enfermagem, com os serviÁos e
recursos oferecidos pelo hospital, colocando-se a par (inclusive) de preÁos,
gastos e custos alcanÁados;
! Utilizar, quando possÌvel, os dados coletados para otimizar o ServiÁo de Auditoria: saber apontar custos de cada setor, locais onde pode ser feita a reduÁ„o nos gastos, perfil dos profissionais envolvidos e dados estatÌsticos.
POS DE AUDITORIA
5.1 Operacional
… baseada na observaÁ„o direta dos fatos, documentos e situaÁıes, objetiva a
avaliaÁ„o do atendimento ‡s normas e diretrizes, atravÈs de verificaÁ„o tÈcnicocientÌfica e cont·bil da documentaÁ„o mÈdica, bem como, se necess·rio, o exame do
paciente.
5.2 AnalÌtica
… baseada na an·lise dos documentos, relatÛrios e processos, e objetiva a identificaÁ„o de situaÁıes consideradas incomuns e passÌveis de avaliaÁ„o, bem como conferÍncia quantitativa (qualitativa da conta hospitalar + adequaÁ„o de valores). Subsidia o trabalho operativo e delineia o perfil da assistÍncia e os seus controles.
6. PERFIL DO ENFERMEIRO AUDITOR
! Respeitar, em qualquer circunst‚ncia, os nÌveis hier·rquicos existentes em toda organizaÁ„o;
! Manter comportamento Ètico e sigiloso absoluto a respeito de informaÁıes confindenciais;
! Observar os comportamentos internos;
! Procurar, continuamente, melhorar sua capacidade e efetividade de trabalho, sempre atualizando seus conhecimentos;
! Manter espÌrito independente, isento de influÍncias das ·reas de revis„o, e muito equilibrado, sem representar arrog‚ncia ou impassividade;
! Expressar sua opini„o sempre apoiada em evidÍncias suficientes;
! Cultivar o senso de proporÁ„o e julgamento, alicerÁando seu ponto de vista impessoal e imparcial;
! Ser af·vel no trato com as pessoas, pois o relacionamento auditado / auditor n„o pode ser frÌvolo e casuÌstico, mas harmÙnico e humano;
! Relatar possÌveis deficiÍncias objetivamente;
! Cada auditor representa a imagem da organizaÁ„o a qual est· ligado, daÌ a import‚ncia de seus atos e mesmo de sua apresentaÁ„o;
Nenhum auditor pode prescrever, evoluir ou alterar evoluÁıes / informaÁıes no prontu·rio do paciente;
! … vedado ao auditor tecer coment·rios de qualquer natureza com pacientes,familiares e/ou funcion·rios do hospital, de observaÁıes feitas atravÈs do prontu·rio, ainda que seja arq¸ido por eles;
! … vedado ao auditor discutir sobre procedimentos realizados indevidamente pelo prestador de serviÁo em ambientes estranhos ‡ Auditoria;
! A postura e o respeito dever„o ser mantidos sempre nas discussıes e apresentaÁıes realizadas com prestadores de serviÁos;
! … vedado ao auditor trabalhar na instituiÁ„o a ser auditada, ou receber qualquer tipo de remuneraÁ„o ou vantagens da mesma.
NORMATIZA«ÃO DO COREN (ResoluÁ„o COFEN 266/2001)
I ñ … da competÍncia privativa do Enfermeiro Auditor no exercÌcio de suas atividades:organizar, dirigir, planejar, coordenar e avaliar, prestar consultoria, auditoria e emiss„o de parecer sobre os serviÁos de Auditoria de Enfermagem.
II ñ Quanto integrante de equipe de Auditoria em Sa˙de:
f) Atuar na elaboraÁ„o de contratos e adendos que dizem respeito ‡ assistÍncia de
enfermagem e de competÍncia do mesmo;
g) Atuar em bancas examinadoras, em matÈrias especÌficas de enfermagem, nos concursos para provimentos de cargo ou contrataÁ„o de Enfermeiro ou pessoal tÈcnico de enfermagem, em especial Enfermeiro Auditor, bem como de provas e tÌtulos de especializaÁ„o de auditoria e enfermagem, devendo possuir o tÌtulo de especializaÁ„o em auditoria de enfermagem;
k) O Enfermeiro Auditor, em sua funÁ„o, dever· identificar-se fazendo constar o n˙mero de registro no COREN sem, contudo, interferir nos registros do prontu·rio do paciente;
m) O Enfermeiro Auditor tem autonomia em exercer suas atividades sem depender de prÈvia autorizaÁ„o por parte de outro membro auditor, Enfermeiro, ou multiprofissional;
n) O Enfermeiro Auditor para desempenhar corretamente seu papel, tem direito de acessar os contratos e adendos pertinentes ‡ InstituiÁ„o a ser auditada;
p) O Enfermeiro Auditor, no cumprimento de sua funÁ„o tem o direito de visitar/entrevistar o paciente, com o objetivo de constatar a satisfaÁ„o do mesmo com serviÁo de enfermagem prestado, bem como a qualidade. Se necess·rio acompanhar os procedimentos prestados no sentido de dirimir quaisquer d˙vidas que possam interferir no seu relatÛrio.
III ñ Considerando a interface do serviÁo de enfermagem com os diversos serviÁos, fica livre a conferÍncia da qualidade dos mesmos no sentido de coibir o prejuÌzo relativo ‡ assistÍncia de enfermagem, devendo o Enfermeiro Auditor registrar em relatÛrio tal fato, e sinalizar aos seus pares auditores, pertinentes a ·rea especÌfica, descaracterizando a sua omiss„o.
IV ñ O Enfermeiro Auditor, no exercÌcio de sua funÁ„o, tem o direito de solicitar
esclarecimento sobre fato que interfira na clareza e objetividade dos registros , com fim de
se coibir interpretaÁ„o equivocada que possa gerar glosas/ desconformidades, infundadas.
VII ñ Sob o Prisma …tico:
a) O Enfermeiro Auditor, no exercÌcio de sua funÁ„o, deve fazÍ-lo com clareza, lisura, sempre fundamentado em princÌpios constitucional, legal, tÈcnico e Ètico;
b) O Enfermeiro Auditor, como educador, dever· participar da interaÁ„o interdisciplinar
e multiprofissional, contribuindo para o bom entendimento e desenvolvimento da auditoria de enfermagem, e auditoria em geral, contudo, sem delegar ou repassar o que È privativo do Enfermeiro Auditor.
8. A ASSIST NCIA PRESTADA
$ PO DE SER MENSURADA PELOS SEGUINTES INDICADORES:
! AnotaÁıes de enfermagem
! Estado de sa˙de do paciente / famÌlia
! SistematizaÁ„o da assistÍncia
! Rotinas:
# processo de enfermagem
# descriÁ„o dos procedimentos
# rotinas propriamente ditas
! Protocolos:
trocas de sondas / catÈteres
# diluiÁ„o de medicamentos
# preparos de exames
# encaminhamento
9. OS CUSTOS HOSPITALARES
$ PODEM SER TRABALHADOS CONSIDERANDO-SE:
! Evitar perdas/retrabalho (processo de qualidade).
! Racionalizar o uso de:
# Materiais
# Medicamentos
# gasoterapia
# equipamentos
! DomÌnio nas tÈcnicas de enfermagem
! Treinamento do pessoal de faturamento
! Treinamento do pessoal de enfermagem.
10. INSTRUMENTOS B£SICOS DE TRABALHO
! Tabela de preÁos de di·rias e taxas hospitalares acordada entre ConvÍnio e
Prestador de
! ServiÁos;
! Prontu·rio MÈdico
! Prontu·rio cont·bil
! Tabela da AMB
! Tabela de preÁos de materiais acordada
! BrasÌndice
! Conta hospitalar
! Protocolos
! Impressos:
# Demonstrativo de glosas
# RelatÛrios ou estatÌstica
# Levantamento de dados, etc.
PROCESSOS DE AUDITORIA
1. O ACESSO AOS SERVI«OS E O PAPEL DA AUDITORIA
Considerando-se uma rede de serviÁos devidamente credenciada, com OCS/PSA conhecidos em suas especialidades e potencialidades, assim como um serviÁo interno da OMS organizado, pode-se dar inÌcio ‡s atividades de Controle, AvaliaÁ„o e Auditoria.
Lembramos entretanto que todo processo assistencial deve sempre ser acompanhado com uma vis„o holÌstica, pois a an·lise fragmentada n„o permite uma aferiÁ„o da qualidade e, muito menos, dos custos.
O processo assistencial ou de atendimento ao cliente deve ser visto em sua integridade:
! a consulta
! os exames
! as terapias
! a hospitalizaÁ„o
! a convalescenÁa
O estudo isolado do ambulatÛrio ou das consultas n„o espelha a utilizaÁ„o dos recursos, assim como a mera an·lise dos procedimentos de custos mais elevados n„o reflete os riscos financeiros da contratante.
As an·lises isoladas de profissionais, prestadores ou mesmo de setores como as OCS credenciadas n„o ir„o refletir a gravidade que o cen·rio descrito pode representar para a contratante. A Auditoria deve desenvolver suas atividades, mesmo considerando a necessidade de tarefas muito especÌficas, sem perder a dimens„o do conjunto.
2. ACOMPANHAMENTO DO SISTEMA AMBULATORIAL
Em relaÁ„o ‡ assistÍncia ambulatorial, os meios de controle s„o predominantemente analÌticos. Entretanto, mesmo baseada em an·lise de registros,documentos e relatÛrios, a auditoria pode delinear o perfil assistencial e identificar situaÁıes incomuns que necessitem de observaÁ„o direta, desde a visita ao serviÁo auditado atÈ a entrevistas com pacientes. … bom lembrar que a equipe de auditores respons·veis pelo controle ambulatorial deve conhecer o funcionamento dos serviÁos auditados, sendo as visitas preliminares imprescindÌveis para um seguimento analÌtico.
Para o bom desempenho da auditoria analÌtica de car·ter sistÍmico s„o importantes as seguintes informaÁıes:
! n˙mero de usu·rios
! universo de PSA credenciados/especialidades
! n˙mero de consultas encaminhadas/especialidades
! n˙mero de retornos
! exames gerados/consultas/profissional
! Ìndice de normalidades dos exames
O auditor respons·vel pelo acompanhamento do sistema ambulatorial deve elaborar seus relatÛrios considerando o seguinte:
! tipos de exames gerados enfocando cada profissional, especialidade e serviÁo
! tipos de terapias geradas, no mesmo enfoque dos exames
! compatibilidade dos Ìtens acima com o quadro e morbidade
! amostragem de usu·rios com um n˙mero de consultas maior que o esperado para a faixa et·ria, sexo e situaÁ„o clÌnica
! compatibilidade entre a produÁ„o apresentada e o potencial de atendimento dos profissionais e dos serviÁos.
3. ACOMPANHAMENTO DO SISTEMA HOSPITALAR
A AssistÍncia Hospitalar exige uma auditoria em trÍs nÌveis ou componentes:
a) preliminar ou prospectiva ñ relacionada com a admiss„o.
b) concorrente ou concomitante ñ relacionada com o desenvolvimento da hospitalizaÁ„o.
c) retrospectiva ñ relacionada com as informaÁıes obtidas apÛs a alta do paciente
I. AUDITORIA PRELIMINAR OU PROSPECTIVA
Todo o processo de admiss„o do paciente no hospital deve ser monitorizado pela auditoria, desde a solicitaÁ„o do mÈdico assistente atÈ a conclus„o do rito da internaÁ„o.
Cabe ao auditor respons·vel pela auditoria prospectiva (prÈ-auditoria), a an·lise das solicitaÁıes e as autorizaÁıes, desencadeando o processo de emiss„o das guias ou documentos comprovantes de autorizaÁıes.
A an·lise das solicitaÁıes deve levar em conta a necessidade e a realizaÁ„o das internaÁıes em locais adequados e por perÌodos compatÌveis.
Apoiado pelo setor administrativo, o auditor deve acompanhar todo o processo de hospitalizaÁ„o, garantindo que informaÁıes tÈcnicas e administrativas estejam claramente colocadas, como coberturas, situaÁıes clÌnicas ou cir˙rgicas. etc.
Devemos lembrar que a falta de informaÁıes pode aumentar o tempo de hospitalizaÁ„o, assim como aguardar autorizaÁ„o para a realizaÁ„o de algum procedimento pode aumentar o n˙mero de di·rias, com todos os custos que isto implica.
As internaÁıes eletivas devem ocorrer sempre com o documento de autorizaÁ„o.
Aquelas oriundas de situaÁıes de urgÍncia, entretanto, dever„o ser regularizadas no primeiro dia ˙til subseq¸ente ‡ internaÁ„o, conforme a IR 30-06 e legislaÁ„o vigente.
Objetivos da Auditoria Prospectiva:
! autorizar previamente as internaÁıes eletivas ou outros procedimentos especiais
! assegurar a necessidade do paciente internar ou realizar procedimento em local adequado (necessidade da cirurgia/procedimento/exame especializado)
! direcionar, de acordo com os interesses da InstituiÁ„o e a necessidade do paciente, as autorizaÁıes de exames complementares ou procedimentos n„orealizados na OMS
! considerar o tempo de internaÁ„o esperado
! compatibilizar a autorizaÁ„o com o quadro clÌnico do paciente, inclusive codificando conforme tabela acordada entre as partes
! a adequaÁ„o do pedido ‡ Tabela AMB 92
! verificar se o procedimento solicitado È devido, tanto do ponto de vista
qualitativo como quantitativo ñ Art 60 do C.E.M
! verificar a compatibilidade da especialidade do requisitante com o exame solicitado
! detectar possÌveis abusos na solicitaÁ„o de SADT
! detectar procedimentos autogerados verificar associaÁ„o de duas ou mais cirurgias no mesmo ato, ou cirurgias bilaterais
! verificar cirurgias/procedimentos oftalmolÛgicos ou otorrinolaringolÛgicos que possam ser caracterizados como estÈticos
! autorizar previamente, apÛs levantamento dos custos, os materiais de alto custo a serem utilizados em procedimentos
! verificar se o procedimento solicitado dever· passar pela Comiss„o de …tica MÈdica da OMS verificar os exames especiais de custo elevado ou de freq¸Íncia representativamente elevada: Tomografia computadorizada.
! Resson‚ncia magnÈtica, Angiografia/Arteriografia, Cintilografia e Cateterismo cardÌaco n„o ser„o autorizadas internaÁıes em que o usu·rio tenha ido direto ‡
OCS conveniada, sem antes passar pelo ServiÁo de EmergÍncia da OMS, exceto nos casos em que seja caracterizada, por equipe mÈdica designada pelo Diretor da OMS no momento da ciÍncia do caso ou primeiro dia ˙til subseq¸ente, a real condiÁ„o de UrgÍncia/EmergÍncia ou risco de vida ! n„o ser„o autorizadas internaÁıes ou procedimentos em InstituiÁıes de Sa˙de n„o credenciadas ao sistema DAS/SAMMED/FUSEX. II. AUDITORIA OPERACIONAL/CONCORRENTE
Denominada em alguns locais como ìvisita hospitalarî ou ìauditoria externaî, tem sido praticada , cada vez mais, como forma de analisar previamente as contas mÈdicas. A auditoria concorrente È, na realidade, um acompanhamento contÌnuo das hospitalizaÁıes, enfocando os custos e a qualidade dos serviÁos prestados.
O auditor faz, inicialmente, a reavaliaÁ„o da necessidade da internaÁ„o, agora com observaÁ„o direta e entrevista do paciente. A seguir, acompanha a realizaÁ„o de procedimentos, terapias e diagnÛsticos, inclusive os cuidados recebidos pelos pacientes.
Observa os prontu·rios com as prescriÁıes, evoluÁıes mÈdicas e anotaÁıes de enfermagem. Acompanha a necessidade de prorrogaÁıes ou de alta, discutindo, inclusive, o caso com o mÈdico assistente.
O auditor, atuando dentro do hospital, vai intervir efetivamente nos custos das internaÁıes, promovendo correÁıes e ajustes (di·rias pagas desnecessariamente em decorrÍncia de suspens„o de cirurgias, demora na realizaÁ„o da cirurgia eletiva, ausÍncia do mÈdico assistente para evoluir o paciente, prescrever ou dar a alta, realizaÁ„o de exames
prÈ-operatÛrios e outros procedimentos que poderiam ser realizados ambulatorialmente, etc.). Este auditor analisa tambÈm as intercorrÍncias solicitadas, autorizando de acordo com sua real necessidade e compatibilidade com o quadro clÌnico do paciente. O auditor deve estar em contato freq¸ente com o mÈdico assistente e a Diretoria ClÌnica do Hospital.
A visita hospitalar È fator de controle de par‚metros Èticos e tÈcnicos do tratamento, acompanhando de perto o paciente e fornecendo a fotografia do dia-a-dia, orientando a auditoria de contas posteriormente. Permite o acompanhamento do caso e em algumas situaÁıes especiais agiliza a realizaÁ„o de procedimentos, pois o Auditor pode autoriz·-los no prÛprio local, evitando o deslocamento desnecess·rio de familiares do paciente atÈ o
FuSEx para a obtenÁ„o de autorizaÁ„o ou a retenÁ„o de cauÁ„o prÈvia no recurso hospitalar.AlÈm do que, este serviÁo coloca o FuSEx maiÙs prÛximo do seu usu·rio, dando-lhe mais seguranÁa e qualidade no srviÁo prestado pela OCS/PSA.
Ao final da internaÁ„o, deve elaborar relatÛrio sÌntese com os subsÌdios para os
setores de contas mÈdicas e auditoria prospectiva:
! perÌodo de internaÁ„o
! procedimentos realizados e datas
! medicamentos e materiais especiais ou de alto custo
! sangue e hemoderivados
! terapias especiais
! UTI.
! IntercorrÍncias.
Fruto do trabalho deste auditor, o SAMMED/FUSEX estar· mais perto do seu
usu·rio, resgatando uma situaÁ„o cada vez mais freq¸ente nos modelos de sa˙de atuais, a delegaÁ„o do atendimento a outros, afastando-nos do nosso cliente.
Aqui vale lembrar e ressaltar que, atravÈs das auditorias concorrentes, tem-se observado a import‚ncia da autorizaÁ„o ser dada de forma completa, com todas as informaÁıes possÌveis, pois a falta de clareza retarda as decisıes e prolonga a internaÁ„o, aumentando os custos e penalizando o cliente.
Este tipo de auditoria È de fundamental import‚ncia no sentido de evitar glosas, pois È interessante que um auditor mostre seu trabalho atravÈs da reduÁ„o de custos emelhoria na qualidade do atendimento, sentida atravÈs da satisfaÁ„o do usu·rio, e n„o mensurado ou valorizado atravÈs de ìÌndices de glosasî.
III. AUDITORIA RETROSPECTIVA
Chega ent„o o momento de canalizar todas as informaÁıes obtidas durante o processo de assistÍncia e desenvolver a auditoria que, finalmente, poder· realizar juÌzo de valor e apontar resultados.
Cada prestador deve ser enfocado, considerando o quantitativo e tipos de serviÁos produzidos, relatÛrios de glosas com motivos e valores, eventuais queixas e informaÁıes de pacientes ou mÈdicos. Deve ser elaborado um relatÛrio para cada prestador, com sugestıes de aÁıes corretivas, quando for o caso. A Auditoria Retrospectiva realiza a an·lise de documentos, de relatÛrios encaminhados, da auditoria concorrente, de autorizaÁıes prÈvias, da conta mÈdica propriamente dita, com an·lise do auditor mÈdico e de enfermagem, emitindo um relatÛrio de conformidade ou n„o conformidade, conforme o caso, detalhando itens e distorÁıes detectadas.
ApÛs todo o processo, o auditor tem condiÁıes de avaliar o desempenho real de cada prestador ou credenciado, para correÁ„o das distorÁıes e melhora na qualidade do serviÁo prestado.
IV. NORMAS T…CNICAS
CONCEITOS
Normativo: refere-se a medidas de padronizaÁ„o de condutas, racionalizando-as segundo critÈrios tÈcnicos, a fim de estabelecer regras a serem seguidas por todos. CritÈrio TÈcnico: È a aplicaÁ„o dos conhecimentos tÈcnicos e cientÌficos reconhecidos, para um determinado fim. Conduta: … a aplicaÁ„o dos critÈrios tÈcnicos dentro de protocolos reconhecidos e validados pelas entidades acadÍmicas, que podem apresentar variaÁıes segundo a formaÁ„o recebida
CÛdigo excludente: Aplica-se ao ato cir˙rgico integrante de um procedimento composto de v·rios atos, ou decorrente de acidente cir˙rgico quando da realizaÁ„o desse procedimento maior pela mesma equipe mÈdica.
! CONSTITUEM MOTIVO DE GLOSA DE CONSULTA M…DICA
a) quando imediatamente seguida por um ato mÈdico realizado pelo mesmo mÈdico (cirurgias, tratamento conservador e reduÁıes incruentas de fraturas),
b) quando realizada atÈ 10 (dez) dias apÛs uma cirurgia por qualquer membro da equipe,
c) estando de plant„o e solicitado parecer,
d) data e/ou assinatura do usu·rio ausente/rasurada,
e) retorno antecipado, mesmo se tratando de outra patologia,
f) para a entrega e avaliaÁ„o dos exames complementares (item 09 das InstruÁıes Gerais da Tab AMB-92, porÈm isto n„o implica na limitaÁ„o do n˙mero de consultas,
g) cobranÁa de consulta realizada na execuÁ„o de pequenas cirurgias,
h) cobranÁa de consulta prÈ-anestÈsica (item 1 das InstruÁıes Gerais EspecÌficas de Anestesiologia), bem como de radiologia intervensionista
Voltaremos a tratar mais adiante, dos assuntos pertinentes a este capÌtulo, quando abordaremos de maneira mais detalhada e especÌfica, a rotina e protocolos da Auditoria em ServiÁos de Sa˙de.SÛ È devida a cobranÁa se houver serviÁo instalado no hospital, quando dever· existir relatÛrio mÈdico do especialista (NutrÛlogo), contendo informaÁıes sobre avaliaÁ„o nutricional (inclusive medidas antropomÈtricas). Se houver estas informaÁıes no prontu·rio mÈdico dispensa-se relatÛrio. Quanto a periodicidade da avaliaÁ„o somente nos casos especiais h· necessidade de avaliaÁ„o di·ria sendo habitual 3/3 dias parenteral 5/5 dias enteral.
$ VISITAS HOSPITALARES
# Item 17 ñ InstruÁıes gerais
# AcomodaÁ„o coletiva ñ 01 vez
# AcomodaÁ„o individual ñ 02 vezes
# Parecer - 3/3 dias.
# Paciente crÙnico 03 visitas por semana.
$ UTI: HONOR£RIOS / PLANTONISTA
Inclui:
# PunÁ„o venosa, entubaÁ„o, cardiovers„o, desfibrilaÁ„o, assistÍncia
ventilatÛria.
# Valores por plant„o : 12hs
# Medicina de grupo / seguradora: 210 CH
a
AUDITORIA PASSO A PASSO
1. AUDITORIA OPERACIONAL/AUDITORIA CONCORRENTE
Como falamos anteriormente, a Auditoria Operacional tem sido praticada cada vez mais, como forma de analisar previamente as contas mÈdicas. … na realidade, um acompanhamento contÌnuo das hospitalizaÁıes, enfocando os custos e a qualidade dos serviÁos prestados.
Permite o acompanhamento do caso e em algumas situaÁıes especiais agiliza procedimentos, pois o Auditor pode autoriza-los no prÛprio local, evitando deslocamento desnecess·rio de familiares do paciente atÈ o SAMMED-FUSEX para a obtenÁ„o de autorizaÁ„o ou a retenÁ„o de causa prÈvia no recurso hospitalar. Este trabalho de Auditoria MÈdica È importante, tambÈm, na medida que coloca o FuSEx mais prÛximo de seu cliente, conferindo-lhe mais seguranÁa e credibilidade.
O objetivo È se antepor ‡s glosas. O trabalho do Auditor nunca dever· ser medido ou valorizado pelos Ìndices de glosa, pois, nem sempre o Auditor que glosa mais È o mais eficiente. Mais importante È a percepÁ„o de que os melhores resultados apontam para uma real reduÁ„o de custos e melhoria da qualidade sentida atravÈs da satisfaÁ„o do cliente.
1.1. Normas de conduta do MÈdico Auditor visitador hospitalarìA presenÁa do Auditor no hospital È uma ferramenta de acompanhamento da qualidade hospitalarî
a. Visitar hospitais e clÌnicas diariamente.
A visitaÁ„o hospitalar È a grande ferramenta da Auditoria MÈdica. … a oportunidade que o Auditor tem de tomar conhecimento dos fatos no momento em que est„o acontecendo.
O acompanhamento da internaÁ„o em tempo real evita o recebimento de ìcontassurpresasî e de conflitos de toda natureza e apresentar na recepÁ„o do recurso, solicitar a documentaÁ„o dos pacientes internados, Pedidos de InternaÁ„o e dar inÌcio ao preenchimento da Ficha de VisitaÁ„o.
c. O Auditor deve conhecer profundamente:
# Contrato e regulamento do hospital / clÌnica
# Rotinas administrativas
# DomÌnio dos formul·rios
# Corpo clÌnico
# Diretor clÌnico
# ServiÁos complementares
# ServiÁos terceirizados.
d. Sempre que possÌvel visitar todos os pacientes internados, apresentando-se como mÈdico do Fusex e, preferencialmente, conduzindo o seu crach·, prioritariamente:
# Hospitais ou alas com elevado n˙mero de pacientes internados.
# Pacientes internados pela PPAM (emergÍncia), principalmente nos finais de semana.
# Pacientes com tempo de permanÍncia prolongado (> que 7 dias).
# Hospitais e ClÌnicas com alto faturamento.
INTERNA«’ES
# em U.T.I
# com acompanhamento de um mÈdico.
# para realizaÁ„o exames ou procedimentos de alto custo.
e. Locais onde houver suspeita de internaÁıes ou procedimentos desnecess·rios. Art. 42 do C.E.M ñ … vedado ao MÈdico ñ ìPraticar ou indicar atos mÈdicos desnecess·rios ou proibidos pela legislaÁ„o do PaÌs.î f. Recursos onde existirem queixas procedentes de familiares ou do prÛprio usu·rio. g. O Auditor dever· evitar realizar auditoria mÈdica de paciente seu (ou de parentes), ou em hospital/clÌnica com os quais mantenha vÌnculo empregatÌcio ou participaÁ„o societ·ria ñ Art. 120 do CFM.
h. Verificar com o paciente: motivo da internaÁ„o e em que situaÁ„o a mesma se deu (urgÍncia ou eletiva). InternaÁıes anteriores, mÈdico(s) assistente(s), taxas utilizadas na sala de cirurgia (sempre que possÌvel, monitor, oxÌmetro, oxigÍnio), uso de descart·veis,compra de materiais e medicamentos, queixas e grau de satisfaÁ„o com o atendimento e serviÁos em geral, mÈdico, enfermagem, higiene, alimentaÁ„o, etc.), e as condiÁıes das acomodaÁıes.
i. Realizar a revis„o dos prontu·rios mÈdicos, observando diagnÛstico, S.A..D.T.(verificar excessos), procedimentos realizados (verificar excessos) e os participantes dos mesmos (verificar auxiliares fantasmas), evoluÁ„o, relatÛrio de enfermagem, materiais e descart·veis utilizados, medicamentos de alto custo, etc.
Toda requisiÁ„o de exame complementar dever· conter, de forma legÌvel, nome, hora e data, indicaÁ„o, assinatura e carimbo de quem os solicitou.
O formul·rio de exames do tipo m˙ltipla escolha facilita a solicitaÁ„o em excesso.j. Avaliar as solicitaÁıes de internaÁ„o e prorrogaÁ„o de internaÁ„o. Julgando desnecess·rio tais solicitaÁıes, solicitar do mÈdico assistente que justifique e/ou avalie as condiÁıes e, se possÌvel, alta hospitalar para o seu paciente. k. Dar apoio ao paciente. Orientar e procurar solucionar problemas com pacientes e familiares.
l. Comunicar ao diretor ClÌnico qualquer irregularidade encontrada no funcionamento do hospital devendo evitar discussıes infrutÌferas e conflitos desnecess·rios, Art. 79 do CFM ñ … vedado ao medico: ìAcobertar erro ou conduta antiÈtica de mÈdicoî.m. O contato com o mÈdico assistente deve ser cordial, rotineiro, se possÌvel
conseguindo a colaboraÁ„o do colega. Sugere-se que seja realizado em ambiente restrito, evitando-se desgaste e discussıes infrutÌferas.
n. Agir educadamente, porÈm sem ser complacente.
o. N„o temer glosa, porÈm dever· faze-la sempre com respaldo tÈcnico.
p. N„o comentar com o paciente, em hipÛtese alguma, detalhes de sua doenÁa, seu
tratamento, diagnÛstico ou prognÛstico. Quando questionado, informar ao paciente que
somente seu MÈdico Assistente pode esclarece-lo sobre esses aspectos ñ Art 121 do CFM.
q. Se julgar que a conduta tomada pelo mÈdico assistente coloca em risco a vida do
paciente, comunique imediatamente ao Diretor Clinico. Portanto, o Auditor n„o prescreve,
n„o evolui, n„o pede exames e n„o da alta (Art 81 do CFM).
r. N„o comentar com enfermeiras, pessoal administrativo e paramÈdicos as conclusıes da Auditoria.
s. Se necess·rio, para esclarecimento de d˙vidas, proceder a anamnese e exame fÌsico, sempre com a autorizaÁ„o do paciente
1.2. Modelo de rel·torio de auditoria mÈdica opercacional
1.2.1. Hospital
Nome:
AcomodaÁ„o/Leito:
Enf.
Apto.
SuÌte
BerÁ·rio
UTI
1.2.2. Paciente
Nome:
Idade:
Sexo
N.
o
Doc. Identidade
EndereÁo/Telefone
Prec-cp
Validade do Cart„o
InternaÁ„o:
Data:
Motivo:
Car·ter (UrgÍncia / Eletiva)
InternaÁıes anteriores (N.
o
dias):
CondiÁ„o atual de sa˙de:
Tipo de Tratamento
Clinico
Cir˙rgico
ObstÈtrico
Pedi·trico
Equipe:
ClÌnico/Cirurgi„o
1.
o
Auxiliar
2.
o
Auxiliar
3.º Auxiliar
Anestesista / Tipo Anestesia
Uso de oxigÍnio / duraÁ„o
Uso de descart·veis
AquisiÁ„o de medicamentos
Grau de satisfaÁ„o:
Atendimento MÈdico
Atendimento de Enfermagem
NutriÁ„o / Copa / Cozinha
Conforto / Higiene
1.2.3. Prontu·rio MÈdico
MÈdico(s) assistente(s)
DiagnÛstico / Procedimento(s) solicitado(s)
Exames realizados:
ServiÁo PrÛprio?
ServiÁo terceirizado?
Especializados:
TC
RNM
USG
Angiografia
Hemodin‚mica diagnÛstica
Otros
DiagnÛstico justifica solicitaÁ„o?
Confirmam diagnostico?
EvoluÁ„o mÈdica
PrescriÁ„o MÈdica vs. RelatÛrio de enfermagem
Efetividade dos cuidados de enfermagem
Procedimento(s) realizado(s) ñ Data
Cirurgia ñ DescriÁ„o ñ Hor·ria especial?
Tratamento compatÌvel com diagnÛstico
InternaÁ„o e os procedimentos se justificam
Medicamentos especiais utilizados
Materiais utilizados
Terapias:
OxigÍnio: car·ter / m·scara / sob press„o
Sangue e hemoderivados
Fisioterapia
Hemodi·lise
NutriÁ„o Enteral / Parenteral
Litotripsia
Quimioterapia
Radioterapia
Outras
UTI:
Data de admiss„o
Data da alta
Data de Alta hospitalar.
1.2.4. Dados da Guia de InternaÁ„o ou OfÌcio de InternaÁ„o
N˙mero:
DiagnÛstico (s) / Procedimentos(s):
Requisitante:
Credenciado
N„o credenciado
Eletiva ñ N. º dias autorizados / AcomodaÁ„o.
1.2.5. MÈdico Auditor
Nome:
CRM:
Conclus„o / Opini„o / ObservaÁıes
Data:
1.3. Rotina nas internaÁıes hospitalares
a) InternaÁıes Eletivas
No setor de autorizaÁıes apÛs a avaliaÁ„o administrativa dos direitos do benefici·rio e caracterÌsticas dos prestadores indicados (mÈdico e hospital/clÌnica). N„o havendo impedimentos, o mÈdico auditor (ou Comiss„o de UrgÍncia/EmergÍncia) avalia a necessidade tÈcnica da internaÁ„o ou dos procedimentos solicitados. ! Observar Checagem MÌnima ObrigatÛria para a AutorizaÁ„o de Procedimentos
Caso o auditor considere as informaÁıes incompletas ou insuficientes, solicita dados complementares.
! Considerando a solicitaÁ„o pertinente, o auditor autoriza e providencia a emiss„o da Guia de InternaÁ„o Hospitalar ñ G.I.H.
! paciente dirige-se ao Hospital munido da G.I.H., obrigatoriamente.
! auditor comparece ao Hospital para proceder a Auditoria Operacional.
! A seguir elencamos alguns perÌodos mÈdios de internaÁ„o para casos cir˙rgicos n„o complicados e para casos clÌnicos, como mera informaÁ„o, por entendermos que o controle e avaliaÁ„o desses perÌodos devem ser realizados, fundamentalmente, pela Auditoria MÈdica, atravÈs da visita hospitalar di·ria.
$ CASOS CIR⁄RGICOS NÃO COMPLICADOS
DIAGN”STICO TEMPO M…DIO/INTERNA«ÃO
ADENOAMIGDALECTOMIA 1 dia
APENDICECTOMIA 2 a 3 dias
ARTROPLASTIA DE QUADRIL 5 a 7 dias
CATARATA 1 dia
CES£RIA 2 dias
COLECISTECTOMIA 2 a 3 dias
COLEDOCOPLASTIA 4 a 6 dias
COLPOPERINEOPLASTIA 2 dias
CURETAGEM UTERINA 1 dia
DESVIO DE SEPTO 1 dia
ENXERTO ”SSEO 4 a 5 dias
ENXERTO TENDINOSO 2 a 3 dias
FRATURA DE BACIA 4 a 5 dias
GASTRECTOMIA 3 a 5 dias
HEMORROIDECTOMIA 2 dias
HERNIORRAFIAS 1 dia
HISTERECTOMIA 2 a 3 dias
LAMINECTOMIA 4 a 6 dia
LESÃO LIGAMENTAR CIR⁄RGICA 2 a 3 dias
MASTECTOMIA AMPLIADA 3 a 4 dias
MENISCECTOMIA 1 a 2 dias
MIOMECTOMIA 2 a 3 dias
NEFRECTOMIA 3 a 5 dias
OOFORECTOMIA 2 a 3 dias
PARTO A F”RCEPS 2 a 3 dias
PARTO NORMAL 1 dia
PATELECTOMIA 1 a 2 dias
POSTECTOMIA 1 dia
PROSTATECTOMIA 3 a 5 dias
SAFENECTOMIA 1 a 2 dias
SINUSECTOMIA 1 dia
TIREOIDECTOMIA 2 a 3 dias
VARICOCELECTOMIA 1 di
b) InternaÁıes em car·ter de urgÍncia/emergÍncia
! Usu·rio vai ao pronto-socorro (unidade de urgÍncia / emergÍncia) do Hospital Militar, onde È encaminhado ao mÈdico plantonista que o avalia e conclui:
a) N„o h· necessidade de internaÁ„o,
b) Encaminha para especialista,
c) Interna na OMS,
d) Encaminha para internar em OCS conveniada.
! Na visita hospitalar, caso o mÈdico auditor julgue desnecess·ria a internaÁ„o, o mesmo dever·:
ìSolicito avaliar as condiÁıes que justificam a internaÁ„o e a possibilidade de tratamento ambulatorial.î
Em caso de internaÁ„o direta em OCS:
! O usu·rio comunicar· o fato imediatamente, nas primeiras 24 horas subsequentes, ao gestor do FuSEx na sua GuarniÁ„
! O hospital (OCS) deve providenciar imediatamente, o envio do Pedido de InternaÁ„o Hospitalar devidamente preenchido pelo mÈdico requisitante, no primeiro dia ˙til subseq¸ente ‡ internaÁ„o, justificando e caracterizando a
urgÍncia / emergÍncia.
♦ Neste caso o Gestor do Fusex desinar· um auditor mÈdico militar (ou do ServiÁo de Auditoria) para constatar o fato, ou n„o, e conforme o caso emitir a guia de internaÁ„o hospitalar.
! Caso haja necessidade de Di·rias de UTI, MudanÁa de Procedimento, Materiais ou medicamentos de alto custo, acompanhamento clÌnico em pÛs-operatÛrios ou 2.º clÌnico, prorrogaÁ„o de InternaÁ„o ou outros serviÁos especiais, o mÈdico assistente (cirurgi„o ou clÌnico principal) deve preencher um Laudo MÈdico em um prazo de 24 (vinte e quatro) horas, apÛs verificada a necessidade dos serviÁos.
! ApÛs a admiss„o do paciente a auditoria deve acompanhar todos os passos dos processos envolvidos numa hospitalizaÁ„o: os serviÁos hospitalares (hotelaria, cuidados de enfermagem, etc.), a utilizaÁ„o de materiais e medicamentos, necessidade de recursos especiais e equipamentos e avaliar com presteza todos os procedimentos que exigem autorizaÁ„o.
! Todos os esforÁos devem ser feitos no sentido de abreviar a hospitalizaÁ„o, inclusive a valorizaÁ„o de terapias complementares.
! O MÈdico Auditor, verificando que a prorrogaÁ„o n„o se justifica plenamente, dever·: ìSolicito avaliar a possibilidade de alta hospitalar para o paciente e seguimento ambulatorial.î
! Caso o mÈdico assistente insista na continuidade da internaÁ„o, informar que:
ìSolicitaÁ„o pendente ñ ser· avaliada pelo Conselho TÈcnicoî.
! A seguir elencamos alguns perÌodos mÈdicos de internaÁ„o para casos clÌnicos, como mera informaÁ„o, por entendermos que o controle e a avaliaÁ„o desses perÌodos devem ser realizados, fundamentalmente, pela auditoria mÈdica, atravÈs da visita hospitalar di·ria
CASOS CLÕNICOS
DIAGN”STICO TEMPO M…DIO/INTERNA«AO
A. V. C. ISQU MICO 4 a 6 dias
ABORTAMENTO 1 dia
BRONCOPNEUMONIA 4 a 5 dias
CRISE HIPERTENSIVA 2 a 3 dias
DIABETES DESCOMPENSADO 4 a 5 dias
DIARR…IA INFANTIL/DESIDATRA«ÃO 2 a 3 dias
DOEN«A INFLAMAT”RIA P…LVICA 2 a 3 dias
ECL¬MPSIA 2 a 3 dias
EDEMA AGUDO DE PULMÃO 2 a 3 dias
ESTADO DE MAL ASM£TICO 2 a 3 dias
FLEBITE E TROMBOFLEBITE 2 a 3 dias
HEMORRAGIAS DIGESTIVAS 2 a 3 dias
HIPEREM SE GRAVÕDICA 1 a 2 dias
INFARTO AGUDO DO MIOC£RDIACO 4 a 6 dias
INSUFIC. CORONARIANA/SÕNDROME
INTERMEDIARIA
3 a 4 dias
INSUFIC. CARDÕACA CONGESTIVA 4 a 5 dias
LABIRINTOPATIAS AGUDAS 1 a 2 dias
LÕTIASE RENAL 1 a 2 dias
MENBRANA HIALINA 5 a 6 dias
PANCREATITE 4 a 6 dias
PIELONEFRITE 3 a 4 dias
PREMATURIDADE 6 a 8 dias
QUIMIOTERAPIA 1 dia
SEPTICEMIA 5 a 7 dias
TRAUMATISMO CR¬NIO-ENCEF£LICO NÃO CIR⁄RGICO
CritÈrios de alta hospitalar (exceto uti)
! OrientaÁ„o no tempo e no espaÁo.
! AusÍncia de dificuldade respiratÛria.
! Capacidade de locomoÁ„o como antes, se a cirurgia permitir.
! Os cuidados possam ser ministrados efetiva e seguramente em ambiente extrahospitalar.
! Temperatura abaixo de 37,5ºC nas ˙ltimas 24 horas, sem antipirÈticos.
! Dieta bem aceita nas ˙ltimas 24 horas, sem n·useas ou vÙmitos.
! EliminaÁ„o de gazes ou fezes.
! Diurese presente de pelo menos 800ml nas ˙ltimas 24 horas.
! Dosagem sÈrica dos medicamentos mantida em nÌveis terapÍuticos
! Sem uso de analgÈsicos ou narcÛticos nas ˙ltimas 24 horas
! Incis„o cicatrizada
! Paciente ou familiar apto a cuidados com drenos e curativos
! Paciente que recuse tratamento.
1.5. AvaliaÁ„o do prontu·rio mÈdico
O Prontu·rio MÈdico deve ser avaliado concomitantemente ao desenvolvimento da internaÁ„o:
! As prescriÁıes (hor·rio de visitas e avaliaÁıes, identificaÁıes dos profissionais, compatibilidade com terapia proposta, etc.).
! As evoluÁıes (completas, legÌveis, di·rias)
! As anotaÁıes de enfermagem (cuidados de higiene. Sinais vitais, sondagens, aspiraÁıes, administraÁ„o de medicamentos, NPP, etc.).
! Os materiais e equipamentos utilizados devem ser anotados por ex.: bomba de infus„o (prescriÁ„o, motivo da utilizaÁ„o, quantidade e perÌodo).
! As transferÍncias e Ûbitos devem ser monitorizados, pois se tratam de indicadores importantes da Qualidade Hospitalar,
! Ao final da internaÁ„o, deve elaborar relatÛrio sintÈtico com os subsÌdios para os setores de contas mÈdicas e Auditoria AnalÌtica / Retrospectiva:
♦ PerÌodo de internaÁ„o.
♦ Procedimentos realizados e datas.
♦ Medicamentos e materiais especiais.
♦ Sangue e hemoderivados
♦ Terapias especiais.
♦ UTI.
♦ IntercorrÍncias.
1.6. Os direitos do paciente hospitalizado (comiss„o de credenciamento de organizaÁıes hospitalares ñ 1985)… direito do paciente hospitalizado:
! Receber atendimento atencioso e respeitoso.
! A dignidade pessoal.
! Ao sigilo ou segredo mÈdico.
! Conhecer a identidade dos envolvidos em seu tratamento.
! Ter acesso a informaÁıes claras em linguagem acessÌvel sobre o seu diagnÛstico, tratamento e prognÛstico.
! Comunicar-se com pessoas fora do hospital e de ter, quando necess·rio, um tradutor.
! Recusar tratamento e de ser informado sobre as conseq¸Íncias mÈdicas dessa opÁ„o
! Ser informado de projetos de pesquisa referentes ao tratamento e de se recusar a participar dos mesmos.
! Receber explicaÁıes referentes ‡ sua conta mÈdica.
! Recusar a realizaÁ„o de exames desnecess·rios.
! Ter acesso a uma segunda e ou terceira avaliaÁ„o.
! Escolher o mÈdico e ou especialista dentro do ambiente hospitalar.
! Questionar a medicaÁ„o prescrita.
! Ter acesso ao prontu·rio mÈdico.
2. AUDITORIAS ANALÕTICAS ESPECIAIS
Temos ainda a Auditoria MÈdica a funÁ„o de inspeÁıes tÈcnicas de recursos hospitalares prÈ-convÍnio (AcreditaÁ„o Hospitalar) ou quando for solicitado pelo credenciado o acrÈscimo de procedimentos, principalmente de autogerados. Nas an·lises isoladas de serviÁos e/ou profissionais, o auditor deve examinar os
seguintes documentos:
# ServiÁos contratados ou credenciados e outros dados cadastrais.
# Boletins de atendimento.
# RequisiÁıes ou resultados de exames.
# Guias de autorizaÁıes prÈvias (exames ou terapias especiais).
Uma tÈcnica interessante utilizada para a avaliaÁ„o de serviÁos de sa˙de È a comparaÁ„o de seu desempenho real com padrıes estabelecidos para serviÁos de mesmo
porte.
3. AUDITORIA ANALÕTICA / AUDITORIA RETROSPECTIVA
3.1. contas mÈdicas
Preliminarmente, devemos tecer algumas consideraÁıes a respeito da denominaÁ„o do setor e das pr·ticas reconhecidas nesta ·rea.
Com a introduÁ„o da tecnologia da inform·tica, propiciando sistemas de informaÁıes cada vez mais completos e eficientes, ocorreram mudanÁas na organizaÁ„o e nos mÈtodos utilizados no processamento das contas.
Antes dos programas e sistemas de informaÁıes, todo o processo era desenvolvido de forma manual, com a conferencia inicial das contas sob a responsabilidade de um setor mÈdico, que ent„o as encaminhava ao setor de faturamento.
Atualmente, observa-se uma interface com o setor financeiro e uma tendÍncia cada vez mais crescente de desuso do termo ìContas MÈdicasî, reportando ao setor mÈdico um papel de assessoria na verificaÁ„o das mesmas e sua inserÁ„o definitiva no setor financeiro
A revis„o ou avaliaÁ„o das contas apresentadas ao setor financeiro constitui-se em apenas um tipo de tarefa ou atividade desenvolvida pelos auditores, n„o havendo necessidade de toda uma estrutura de ìContas MÈdicasî.
… evidente que, em funÁ„o do volume de trabalho, deve haver capacidade operacional. O que significa recursos humanos, ·rea fÌsica e equipamentos, mas que n„o deve constituir-se em finalidade do Sistema de Auditoria.
Com a monitorizaÁ„o do processo de atendimento, as informaÁıes obtidas pelos auditores no momento da realizaÁ„o do mesmo, ir„o reduzir cada vez mais o tempo despendido com a verificaÁ„o de Ìtens de conta e permitir a avaliaÁ„o da qualidade com que foi realizado o atendimento.
Todavia, a conta deve inicialmente ser analisada sob o ponto de vista do Samed - Fusex:
♦ Normas contratuais (tipo de serviÁo contratado).
♦ Comprovantes de autorizaÁıes prÈvias, conforme tipo de procedimento.
♦ Comprovantes da realizaÁ„o ou utilizaÁ„o.
♦ Qualidade da documentaÁ„o (datas, campos preenchidos, assinaturas e tipos de impressos).
♦ Cumprimento de cronogramas.
ApÛs an·lise administrativa (Samed ñ Fusex), caso seja considerada adequada para o pagamento, deve ser encaminhada para a Auditoria, onde ser· avaliada sob a Ûtica mÈdica e de enfermagem.
Na auditoria devem ser agregadas as informaÁıes obtidas durante o processo de atendimento:
# Documento comprovante de autorizaÁ„o prÈvia com o parecer do auditor.
# RelatÛrio da auditoria concorrente com os dados relativos aos atos realizados durante a internaÁ„o.
# Boletins de atendimento ambulatorial.
# Laudos de exames.
# Pareceres de avaliaÁıes mÈdicas.
# Outros.
Com a documentaÁ„o comprobatÛria È possÌvel a an·lise da conta e uma definiÁ„o de sua compatibilidade com os procedimentos realizados. PorÈm, em relaÁ„o ‡s contas hospitalares, È imprescindÌvel a verificaÁ„o de prontu·rios, mesmo que se disponha do acompanhamento da auditoria concorrente. … importante ressaltar que as contas devem vir completas e em conjunto, n„o devendo ser aceitas contas separadas, partidas ou parciais.
A conta hospitalar, os honor·rios mÈdicos, os materiais especiais e os serviÁos auxiliares de diagnÛstico e terapias devem ser analisadas em conjunto, de maneira completa.
Possui como atribuiÁ„o canalizar todas as informaÁıes obtidas durante o processo de assistÍncia e desenvolvimento da Auditoria que, finalmente, poder· realizar juÌzo de valor e apontar resultados.
Cada prestador deve ser enfocado, considerando o quantitativo e tipos de serviÁos
produzidos, relatÛrio de glosas com motivos e valores, eventuais queixas e informaÁıes de pacientes e/ou mÈdicos.
Deve ser elaborado um relatÛrio para cada prestador, com sugestıes de aÁıes corretivas, quando for o caso.
A Auditoria AnalÌtica realiza a an·lise de documentos, de relatÛrios encaminhados por outros setores, como o de credenciamento, a Auditoria Operacional, ou contas mÈdicas.
Avalia o desempenho real de cada prestador e da rede como um todo, aplica par‚metros e compara padrıes.
4. AUDITORIA NOS SERVI«OS AMBULATORIAIS DE APOIO DIAGN”STICO E TERAP UTICO
4.1. AssistÍncia Ambulatorial
O ideal È a criaÁ„o em cada OMS, da comiss„o de urgÍncia / emergÍncia, ou auditoria prÈvia, com auditor disponÌvel para avaliar e autorizar os encaminhamentos e solicitaÁıes justificadas, evidente com a ciÍncia do Diretor da OMS.
Os encaminhamentos eletivos para a OCS / PSA seguir„o as orientaÁıes da IL30-06, DAS e DSAU.
O acesso aos serviÁos ambulatoriais ocorre via encaminhamento da OrganizaÁ„o Militar de Sa˙de ou Gestora do FuSEx na GuarniÁ„o. Pode ocorrer ainda de forma referenciada, quando h· encaminhamento de outro mÈdico.
Haver· sempre necessidade de autorizaÁ„o prÈvia, por escrito conforme regras estabelecidas. As clÌnicas especializadas que executam procedimentos, exames laboratoriais e outros serviÁos de diagnÛsticos e terapia de maior complexidade ou de custo mais elevado, dever„o ter autorizaÁ„o a prÈvia em m„os para a execuÁ„o do serviÁo a que se propıe.
Outras modalidades de atendimento s„o as de UrgÍncia e EmergÍncia, sendo que nestes casos, o atendimento deve ocorrer imediatamente, independente da autorizaÁ„o prÈvia.
UrgÍncia: SituaÁ„o em que ocorre estado patolÛgico de instalaÁ„o s˙bita, sem que haja risco de vida iminente, mas que necessita de pronto atendimento mÈdico.
EmergÍncia: Quando implica em risco de vida ou perda de Ûrg„o, funÁ„o ou sofrimento intenso e exige atendimento imediato.
O atendimento de urgÍncia pode ser resolvido com a consulta e prescriÁ„o da terapia ou resultar em:
♦ Procedimento cir˙rgico ambulatorial.
♦ ObservaÁ„o clÌnica (mÌnimo de 4 horas).
♦ MedicaÁ„o.
♦ HospitalizaÁ„o.
4.2. RequisiÁ„o de exames complementares e terapias
As requisiÁıes de exames complementares e terapias quando solicitadas por credenciados ou mÈdicos civis, dever„o passar pela avaliaÁ„o do mÈdico militar, e/ou comiss„o URG NCIA/EMERG NCIA ou mesmo o Auditor de Aud. prÈvia. SolicitaÁ„o de exames devem ser preenchidos, com letra legÌvel, contendo:
♦ IdentificaÁ„o do usu·rio
♦ Dados clÌnicos
♦ DefiniÁ„o clara do exame
♦ IdentificaÁ„o e assinatura do mÈdico solicitante.
A autorizaÁ„o n„o pode ser dada pelo prÛprio mÈdico solic
3. A DocumentaÁ„o
As fichas de boletins de atendimentos, assim como os prontu·rios, devem conter todos os registros como:
♦ IdentificaÁ„o do paciente e do mÈdico solicitante
♦ Motivo da consulta
♦ Anamnese, exame fÌsico, resultante de exames.
♦ Hor·rio do atendimento
♦ Cuidados instituÌdos
Nos casos de observaÁ„o devem constar:
♦ PrescriÁ„o (administraÁ„o de medicamentos checada)
♦ EvoluÁ„o
♦ Hor·rios (InÌcio e Alta)
Devem constar no prontu·rio da ficha de observaÁ„o o resultado dos exames complementares, seja atravÈs dos laudos ou dos registros dos mÈdicos plantonistas.
Se ocorrer realizaÁ„o de procedimentos, estes devem ser descritos em relatÛrio mÈdico. Se houver anestesia, deve ser preenchida a FICHA DE ANESTESIA.
Os cuidados de enfermagem devem ser devidamente registrados: sondagens, administraÁ„o de medicaÁ„o, controles, curativos, etc.
4.4. Auditoria nos atendimentos ambulatoriais
A auditoria doa atendimentos ambulatoriais È predominantemente analÌtica. Com
exceÁ„o dos procedimentos que exigem avaliaÁ„o prÈvia, a quase totalidade dos recursos
utilizados È avaliada retrospectivamente.
A vis„o do conjunto pode apontar a necessidade de desenvolver aÁıes de controle e
estudos mais detalhados.
A revis„o das contas ambulatoriais È feita compatibilizando as faturas com os
boletins ou fichas de atendimentos:
! Preliminarmente os documentos n„o preenchidos ou com registros ilegÌveis, devem ser devolvidos com a conta e n„o pagos.
! A cobranÁa de Ìtens especÌficos, sem a devida comprovaÁ„o objetiva da realizaÁ„o dos mesmos, n„o deve ser paga.
! Da mesma forma, n„o devem ser pagas as consultas de urgÍncia repetitivas, subseq¸entes a um primeiro atendimento, geralmente pelo mesmo profissional e pelo mesmo motivo. ! Nos casos em que um atendimento de urgÍncia gerar um procedimento, deve ser pago o ato de maior valor.
OBSERVA«’ES GERAIS:
! Exames desnecess·rios, a repetiÁ„o de exame por deficiÍncia tÈcnica do
prestador n„o deve ser paga.
! Os procedimentos cir˙rgicos ambulatoriais incluem os cuidados prÈ e pÛsoperatÛrios. N„o deve ser paga consulta para revis„o. ! Quando n„o houver comprovaÁ„o da autorizaÁ„o exigida, a conta n„o deve ser
paga.
! Se as medidas terapÍuticas forem incoerentes com o diagnÛstico, apÛs an·lise e justificativa adequada, o atendimento poder· n„o ser pago.
4.5. Pequena cirurgia/cirurgia ambulatorial
$ SUTURAS
Quando numa mesma regi„o anatÙmica, para a realizaÁ„o de sutura pode ser
estabelecida uma regra geral para uniformizar condutas, como por exemplo:
♦ AtÈ 3 suturas, pagar 1 sutura.
♦ De 4 a 6 suturas, pagar 2 suturas.
♦ De 7 a 9 suturas, pagar 3 suturas
… obrigatÛria a descriÁ„o da extens„o e a sua localizaÁ„o anatÙmica.
As suturas pl·sticas reparadoras devem vir acompanhadas da descriÁ„o cir˙rgica.
Tenorrafias e Neurorrafias somente poder„o ser realizadas em ambulatÛrio ou
consultÛrio por profissional devidamente qualificado.
Abcessos e retiradas de corpo estranho m˙ltiplo, obedecem aos mesmos critÈrios de sutura de pele.
Cuidados prÈ e pÛs-operatÛrios n„o dever„o ser pagos, estando incluÌdos nos valores dos procedimentos.
Quando forem realizados dois ou mais procedimentos durante o mesmo ato cir˙rgico paga-se o de maior valor quando:
♦ Durante o ato cir˙rgico houver indicaÁ„o de outros procedimentos (desde que na mesma incis„o ou regi„o).
♦ Novas incisıes forem necess·rias para completar o tratamento
5. AUDITORIA DE CONTAS HOSPITALARES
5.1. internaÁıes eletivas
$ ORIENTA«AO NAS CIRURGIAS ELETIVAS
! As cirurgias eletivas devem ser realizadas entre as 7:00 e 19:00, onde n„o incide
o adicional de 30%.
! Quando, por conveniÍncia do mÈdico e/ou do paciente, a cirurgia se realizar apÛs 19:00, o referido adicional n„o dever· ser pago.
! No caso de cesarianas, o adicional noturno dever· ser cobrado quando for caracterizada uma emergÍncia obstÈtrica como, por exemplo, descolamento prematuro de placenta, sofrimento fetal, etc.
! A internaÁ„o ser· realizada com o usu·rio de posse da Guia de InternaÁ„o Hospitalar (G.I.H.) ou OfÌcio devidamente autorizada pelo Samed ñ Fusex, obrigatoriamente.
♦ Verificar o procedimento e a permanÍncia autorizados
♦ Houve mudanÁa de procedimento?
♦ Houve prorrogaÁ„o da permanÍncia?
♦ Verificar a quantidade e o valor de S.A.D.T.
♦ Verificar os procedimentos mÈdicos: ˙nicos, m˙ltiplos, sobrepostos
Verificar a quantidade e o valor dos materiais dos medicamentos
cobrados.
♦ AtenÁ„o para: prÛteses, Ûrteses, materiais de sÌntese Ûssea, materiais reutiliz·veis.
5.2 InternaÁıes de urgÍncia
! Verificar se os dados confirmam a necessidade de internaÁ„o (diagnÛstico e gravidade) e o tempo de permanecia.
! Verificar se os recursos (S.A.D.T.), os materiais e medicamentos s„o compatÌveis com o diagnÛstico e a gravidade
! Verificar se os procedimentos mÈdicos s„o compatÌveis com o diagnÛstico e a gravidade.
! Verificar a quantidade e o valor dos materiais e medicamentos cobrados.
! Verificar as taxas hospitalares e a necessidade de utiliz·-las.
5.3. InternaÁıes em UTI
! Verificar critÈrios de admiss„o, permanÍncia e alta em U.T.I.
! Verificar o uso de equipamentos especiais, inclusive os incluÌdos na di·ria.
! Verificar o uso de medicamentos especiais, indicaÁ„o tÈcnica e preÁos: tromboembolÌticos, NPP, albumina, antibiÛticos, etc.
! AtenÁ„o para pÛs-operatÛrios n„o complicados (recuperaÁ„o) e admiss„o de final de semana.
! As normas dever„o ser seguidas por todos os mÈdicos auditores, proporcionando uniformidade de critÈrios e condutas aos integrantes da Equipe e credibilidade ao processo.
! Os revisores dever„o observar Contratos com as OCS, as Ordens de ServiÁos, o
CÛdigo de …tica MÈdica, a Literatura MÈdica e, quando necess·rio, reportaremse aos Diretores, assessores de especialidades ou colegas de idoneidade inquestion·vel.
! AvaliaÁ„o Global da Conta
! AvaliaÁ„o TÈcnica da Conta
5.4 AvaliaÁ„o Global da conta
! Criar um conceito em relaÁ„o ‡ conta como um todo.
! VerificaÁ„o administrativa:
! AutorizaÁıes, acomodaÁ„o, n˙mero de di·rias autorizadas, etc.
! Preenchimento adequado e completo dos dados do prontu·rio: EvoluÁ„o,
prescriÁ„o, relatÛrio de enfermagem, descriÁ„o cir˙rgica, ficha de anestesia,
etc.(Art. 39 do C.F.M.)
! Checar as informaÁıes por cruzamento:
! PrescriÁ„o mÈdica x relatÛrio de enfermagem.
! PrescriÁ„o mÈdica x medicaÁ„o cobrada.
! EvoluÁ„o x n˙mero de visitas cobradas.
! DescriÁ„o cir˙rgica x ficha de anestesia.
! Procedimento mÈdico realizado x material cobrado.
! Ficha de anestesia x anestÈsicos, monitorizaÁ„o e O2 cobrados.
5.5 AvaliaÁ„o tÈcnica da conta
! Compatibilidade do diagnÛstico com a necessidade de hospitalizaÁ„o, tempo de
permanÍncia e exames complementares (sem justificativa, fazer glosa parcial ou
total).
! ConfirmaÁ„o do diagnÛstico (evoluÁ„o, exames, biÛpsia, etc.).
! Compatibilidade dos materiais e medicamentos utilizados com a patologia.
! Compatibilidade do diagnÛstico com os procedimentos mÈdicos realizados.
! Confrontar com dados da an·lise de procedimento e visita hospitalar.
! U.T.I.: indicaÁ„o de internaÁ„o e permanÍncia.
! Verificar a quantidade de mats./meds. (inclusive os fracionamentos e as
possÌveis reutilizaÁıes) e seus preÁos.
! Materiais de alto custo: somente pagar mediante comprovaÁ„o da autorizaÁ„o
prÈvia e nota fiscal do fornecedor (atenÁ„o para os superfaturados). N„o
adicionar margem de comercializaÁ„o para materiais em consignaÁ„o.
! N„o ser· paga a visita hospitalar do primeiro dia de internaÁ„o, quando a
consulta for efetuada pelo mesmo mÈdico. _________________________________________________________________________________________________________
Manual de Auditoria de Contas MÈdicas ñ Cap Juliana Ribeiro Maia & Cap Pedro Paulo Lima Paes
87
! Sempre que possÌvel apenas um mÈdico dever· ser o mÈdico respons·vel pelas
visitas hospitalares.
! SolicitaÁıes de inter-consultas e o acompanhamento por mais de um
especialista, sempre mediante justificativa detalhada e clara, identificaÁ„o do
prestador e autorizaÁ„o da Auditoria MÈdica.
! Para procedimentos ambulatoriais os hor·rios ser„o pagos conforme disposto no
contrato com OCS/PSA.
! Os ServiÁos Auxiliares de DiagnÛstico e Terapia e as visita hospitalares n„o
far„o jus ao adicional de 30% (trinta por cento) de atendimento em hor·rio
especial (urgÍncia).
! Ser· pago o valor de uma visita di·ria (sem dobrar) aos mÈdicos que evoluem
seus pacientes internados em U.T.I. para tratamento clÌnico, desde que conste
no prontu·rio a evoluÁ„o com assinatura do respectivo mÈdico assistente.
! Nos casos de evoluÁ„o clÌnica ilegÌvel ou n„o preenchida, atos cir˙rgicos n„o
descritos e Ficha de Anestesia incompleta ou preenchida em formul·rio
imprÛprio, a conta hospitalar ser· devolvida.
! N„o glosar procedimentos previamente autorizados, exceto quando ficar
comprovada irregularidade que a justifique.
! N„o temer aplicar glosas, mas proceder sempre com critÈrio.
5.6. composiÁ„o das di·rias hospitalares
5.6.1. di·rias normais de enfermaria, quarto, apartamento, suÌte, berÁ·rio
normal de rn
Somente ser„o pagas di·rias autorizadas/prorrogadas, assim como a acomodaÁ„o, de
acordo com contrato vigente. As di·rias, mesmo autorizadas, ficam passÌveis de glosa pela
Auditoria MÈdica, quando for verificada na revis„o da conta a desnecessariedade da
internaÁ„o / prorrogaÁ„o. A prorrogaÁ„o de di·ria est· vinculada ‡ informaÁ„o di·ria, via
fax; ao FuSEx/Aud. MÈdica, da relaÁ„o dos pacientes internados na OCS.
No caso de transferÍncias de pacientes para UTI, UTI NEO ou similar, apenas as
di·rias destas acomodaÁıes especiais ser„o pagas. Caso os familiares permaneÁam
ocupando outras instalaÁıes (apartamento, suÌte), ser· de responsabilidade dos mesmos o
pagamento dessas instalaÁıes.
O hospital ou clÌnica obriga-se a oferecer todas as condiÁıes para o integral
atendimento ao usu·rio, dentro dos atendimentos a que se propıe. Sendo assim, tem sob
sua responsabilidade a aquisiÁ„o de medicamentos e/ou materiais de uso hospitalar.
TambÈm n„o È correta a cobranÁa de taxas de coleta de exames pelo hospital/clÌnica ou por
terceiros.
! Di·rias de Enfermaria ou Apartamento incluem
♦ Leito prÛprio (cama ou berÁo).
♦ Troca de roupa de cama e banho do paciente e acompanhante, quando
em apartamento.
♦ Cuidados e materiais de uso da higiene e desinfecÁ„o ambiental.
♦ Dieta do paciente de acordo com a prescriÁ„o mÈdica, exceto dietas
especiais (enterais).
♦ Atendimento pelo mÈdico plantonista nas intercorrÍncias clÌnicas
! Cuidados de enfermagem:
♦ AdministraÁ„o de medicamentos por todas as vias.
♦ Preparo, instalaÁ„o e manutenÁ„o de venÛclise e aparelhos.
♦ Controle de sinais vitais.
♦ Controle de diurese.
♦ Curativos.
♦ Sondagens.
♦ AspiraÁıes, inalaÁıes.
♦ MudanÁas de dec˙bito.
♦ LocomoÁ„o interna de paciente.
♦ Preparo de pacientes para procedimentos mÈdicos (enteroclismas,
lavagem g·strica, tricotomia, etc.).
♦ Cuidados e higiene pessoal do paciente.
♦ Preparo de corpo em caso de Ûbito.
♦ OrientaÁ„o nutricional no momento da alta.
♦ Transporte de equipamentos (Raio X, EletrocardiÛgrafo, UltrasonÛgrafo, etc.).
♦ Taxas Administrativas.
5.7. Di·rias especiais de unidade de terapia intensiva ñ uti / unidade de terapia
semi-intensiva ñ utsi e uti pedi·trica
! Todos os Ìtens que compıem as di·rias normais acrescido de equipamentos:
♦ Monitor cardÌaco
♦ OxÌmetro de pulso
♦ Desfibrilador / Cardioversor
♦ Nebulizador
♦ Aspirador a v·cuo
♦ Bomba de infus„o (Conforme acordo em contrato)
♦ Respirador (Conforme acordo em contrato)
♦ Incubadora / BerÁo aquecido (UTI Neonatal)
♦ Fototerapia (UTI Neonatal)
! N„o est· incluÌdo na composiÁ„o das di·rias:
♦ Materiais e medicamentos
♦ Sangue e derivados
♦ Curativos (materiais utilizados)
♦ S.A.D.T.
♦ Oxigenioterapia.
♦ IntercorrÍncias cir˙rgicas.
♦ Honor·rios MÈdicos, exceto plantonista (paciente em enfermaria ou
apartamento).
♦ Leites especiais (Enfalac, PrÈ-Nan, AlfarrÈ, etc.).
♦ AlimentaÁ„o de acompanhante.
5.8. ComposiÁ„o de taxas hospitalares
TAXA DE SALA DE CIRURGIA
! As Taxas de Sala de Cirurgia ser„o pagas conforme Porte AnestÈsico da Tabela da AMB 92.
! As cirurgias ambulatoriais ser„o pagas com Taxa de Sala Ambulatorial ou, no
m·ximo, Porte 0 (zero), quando houver Porte AnestÈsico na Tabela AMB
superior a Porte 1.
! Quando forem realizadas duas ou mais cirurgias, apenas a taxa de sala da
cirurgia de maior porte ser· paga.
! N„o ser„o pagos carros de anestesia (respirador) ou bomba de infus„o utilizados
na sala de cirurgia.
$ COMPOSI«ÃO DAS TAXAS DE SALA DE CENTRO CIR⁄RGICO E
CENTRO OBST…TRICO
♦ Local
♦ Mesa operatÛria
♦ Rouparia
♦ ServiÁos de enfermagem do procedimento
♦ Assepsia e antissepsia (equipe e paciente)
♦ IluminaÁ„o (focos)
♦ Controle dos sinais vitais
♦ Instrumental / equipamentos de anestesia
♦ Instrumentador
♦ Respirador (conforme contrato)
♦ Monitor cardÌaco
♦ Bisturi elÈtrico
♦ Aspirador elÈtrico ou a v·cuo
♦ OxÌmetro de pulso
♦ Cardioversor
♦ Instrumental cir˙rgico
♦ Hamper
♦ Taxa de instalaÁ„o de oxigÍnio
♦ LocomoÁ„o do paciente.
OBS: Os descart·veis de sala de cirurgia somente dever„o ser pagos quando for
norma do hospital/clÌnica a sua utilizaÁ„o para todos os pacientes indistintamente e deve se
restringir aos usados unicamente pela equipe cir˙rgica (cirurgi„o, auxiliares, anestesista,
pediatra e instrumentador).
$ SALA DE RECUPERA«ÃO P”S-ANEST…SICA
♦ Local
♦ Leito
♦ Rouparia
♦ MonitorizaÁ„o dos sinais vitais
♦ Monitor
♦ OxÌmetro
♦ Desfibrilador
OBS: A taxa de Sala de RecuperaÁ„o PÛs-AnestÈsica somente ser· paga com
justificativa mÈdica e apÛs anestesia geral. Dever· conter os hor·rios de admiss„o e alta da
mesma.
TAXA DE SALA DE GESSO
♦ InstalaÁ„o da sala.
♦ Equipamento / instrumental para colocaÁ„o e/ou retirada de gesso.
♦ ServiÁos de enfermagem do procedimento.
OBS.1: A Taxa de Sala de Gesso somente ser· paga quando houver a colocaÁ„o de
aparelhos gessados.
OBS.2: N„o ser· paga taxa para a retirada de aparelho gessado.
TAXA DE OBSERVA«ÃO / REPOUSO EM P.S. AT… 06 HORAS
! PermanÍncia inferior a 06 (seis) horas, independente da acomodaÁ„o, ser· paga
Taxa de ObservaÁ„o atÈ 06 horas. (incluir neste caso, inclusive, as cirurgias
oftalmolÛgicas, pedi·tricas, traumatolÛgicas, mam·rias, etc.).
! … necess·rio abertura de prontu·rio mÈdico, relatÛrio mÈdico justificando sua
necessidade, relatÛrio de enfermagem e medicaÁ„o prescrita que caracterize a
emergÍncia. ObrigatÛrio haver constantes reavaliaÁıes mÈdicas, devidamente
documentadas, bem como conter o hor·rio de inÌcio e tÈrmino da utilizaÁ„o.
♦ InstalaÁıes da sala.
♦ ServiÁos de enfermagem.
♦ Os honor·rios mÈdicos corresponder„o ao de consulta hospitalar (80
CHs).
TAXA DE SALA DE HEMODIN¬MICA
! Utilizada na cobranÁa de procedimentos de Hemodin‚mica (DiagnÛstica Oo
TerapÍutica), bem como na colocaÁ„o de Bal„o Intra-aÛrtico (40.04.004-6).
! N„o dever· ser paga quando for utilizada a remuneraÁ„o sob a forma ìPacoteî.
TAXA DE BISTURI EL…TRICO
! Observar o excesso na cobranÁa, principalmente nas pequenas cirurgias
ambulatoriais (n„o dever„o ultrapassar os 50% das cirurgias).
! Nas eletrocauterizaÁıes de pequenas lesıes, nos partos normais e nas cesarianas
n„o È correta a sua cobranÁa.
TAXA DE FOTOTERAPIA AT… 24 HORAS
! Estando o paciente em UTI, È indevida a sua cobranÁa.
! Dever· constar na prescriÁ„o mÈdica e relatÛrio de enfermagem a sua utilizaÁ„o.
TAXA DE SALA DE INCUBADORA AT… 24 HORAS
! Estando o paciente em UTI, È indevida a sua cobranÁa.
! Dever· constar na prescriÁ„o mÈdica e relatÛrio de enfermagem a sua utilizaÁ„o.
TAXA DE MONITOR NA SALA DE CIRURGIA
! Dever· constar na Ficha de Anestesia e RelatÛrio da Sala de Enfermagem a sua
utilizaÁ„o.
! Sua utilizaÁ„o em procedimentos ambulatoriais requer auditoria rigorosa para
coibir excessos.
TAXA DE RESPIRADOR PRESSÃO E TAXA DE RESPIDAOR VOLUME
! Estas taxas n„o dever„o ser pagas quando utilizados em UTI ou Centro
Cir˙rgico (compıe as Taxas de Sala de Cirurgia e Sala de RecuperaÁ„o PÛsAnestÈsica), ou conforme acordado em contrato.
$ ”XIDO NITROSO (Por
1
/2 Hora IndivisÌvel)
! Toda utilizaÁ„o dever· obrigatoriamente constar na ficha de anestesia.
! AtenÁ„o para n„o confundir com OXNE (OxigÍnio p/ NebulizaÁ„o) e OXIM
(OxigÍnio sobre m·scara ou cateter).
$ CURATIVOS:
! Devem ser considerados em funÁ„o do tipo de ferida.
! CURATIVO deve ser feito, de preferÍncia, no prÛprio leito do paciente.
! O material utilizado deve ser estÈril.
! ApÛs 24 horas o uso do CURATIVO È desnecess·rio, exceto nos casos em
que a cicatrizaÁ„o deva ocorrer por intenÁ„o secund·ria, ou quando houver
drenos com secreÁ„o serossanguinolenta.
! As incisıes limpas devem ser lavadas com ·gua e sab„o, apÛs o 1.º P.O.
! As incisıes e ·reas cruentas (descendÍncias, escaras, etc.) devem ser
lavadas com soro fisiolÛgico para a remoÁ„o de sangue ou secreÁıes.
! Os CURATIVOS de drenos e cateteres devem ser lavados com soro
fisiolÛgico e feita antissepsia com PVPI tÛpico.
! Remover CURATIVOS ˙midos, n„o deixando ultrapassar o perÌodo de 6
horas.
! Dever· constar obrigatoriamente na prescriÁ„o mÈdica e relatÛrio de
enfermagem.
! Paga-se um sÛ CURATIVO por dia e, exclusivamente, apÛs cirurgias e
inclui todos os mats./meds. utilizados.
! CURATIVOS de escaras, piodermites, etc., paga-se apenas os mats./meds.
utilizados.
! Os CURATIVOS realizados nas salas de cirurgias n„o ser„o remunerados,
pois est„o incluÌdos nas taxas de sala de cirurgia.
! CURATIVOS ambulatoriais, quando for o caso, ser„o autorizados
previamente nos casos de processos complicados (Abscessos ou DeiscÍncia
de sutura, etc.).
! Os CURATIVOS oftalmolÛgicos ser„o pagos conforme cÛdigo especÌfico
(50.02.002-1). Os de Extremidades conforme cÛdigo 39.02.004-5.
! N„o dever„o ser pagos CURATIVOS pÛs-colpoperineoplastias, cura
cir˙rgica de incontinÍncia urin·ria de esforÁo via baixa, parto normal e
hemorroidectomia.
$ AR COMPRIMIDO POR ½ HORA INDIVISÕVEL
! Geralmente utilizado em mistura com oxigÍnio (respiradores, carros de
anestesia, hood e CPAP). O percentual de cada g·s varia de acordo com a
necessidade do paciente que, somados, atingem os 100% do administrado.
Sendo assim, paga-se apenas o percentual utilizado de cada g·s, nunca
ambos integralmente.
TAXA DE SALA DE QUIMIOTERAPIA
! Somente dever· ser paga para pacientes em tratamento ambulatorial.
TAXA DE BER«O AQUECIDO AT… 24 HORAS
! Estando o paciente em UTI, È indevida sua cobranÁa.
! Dever· constar na prescriÁ„o mÈdica e relatÛrio de enfermagem a sua utilizaÁ„o.
TAXA DE BOMBA DE INFUSÃO
! A bomba de infus„o deve ser utilizada para a administraÁ„o de drogas
vasoativas, ou hidrataÁ„o de pequeno volume-hor·rio.
! Somente dever· ser paga estando o paciente em enfermaria, apartamento ou
suÌte. Est· inserida na di·ria de UTI, sala de cirurgia e recuperaÁ„o pÛsanestesica, ou conforme acordado em contrato.
! O equipo para a bomba de infus„o, deve ser pago 1(um) por dia, quando estiver
prescrito pelo mÈdico e devidamente anotado pela enfermagem.
TAXA DE CAMPÕMETRO
! N„o dever· ser paga na realizaÁ„o de Campimetria Computadorizada
TAXA DE LASER OU DE YAG LASER
! Nos procedimentos de Capsulotomia (50.06.001-5) e FotocoagulaÁ„o
(50.14.001-9) paga-se 50% do seu valor (quantidade 0,5) por sess„o / dia,
independentemente se uni ou bilateral.
TAXA DE MICROSC”PIO CIR⁄RGICO
! Utilizado nas microcirurgias (neurolÛgicas, de laringe, etc.). Verificar
prontu·rio mÈdico para a confirmaÁ„o de sua utilizaÁ„o.
TAXA DE MONITOR C£RDIO-RESPIRADOR
! Equipamento que inclui a monitorizaÁ„o e oximetria de pulso. Sendo assim n„o
pagar taxa de oxÌmetro separadamente.
TAXA DE OXÕMETRO
! Dever· constar na ficha de anestesia e relatÛrio da sala de enfermagem a sua
utilizaÁ„o.
! Sua utilizaÁ„o em procedimentos ambulatoriais requer auditoria rigorosa para
coibir excessos.
! Nas colonoscopias pagar conforme cÛdigo 29.02.018-2 (oximetria n„o
invasiva).
! N„o dever· ser paga endoscopia digestiva alta.
TAXA DE PAQUÕMETRO
! Esta taxa devera ser paga na Paquimetria UltrassÙnica (50.01.020-4).
TAXA DE RETINOGR£FO
! Dever· ser paga na Retinografia Simples (50.01.012-3) e Fluorescente
(50.01.013-1).
TAXA DE VÕDEO-LAPAROSCOPIA
! Somente dever· ser paga nas vÌdeo-laparoscopias cir˙rgicas ou diagnÛsticas,
exclusivamente quando autorizadas previamente.
! Nas vÌdeo-histeroscopias cir˙rgicas, tambÈm paga-se mediante autorizaÁ„o
previa.
TAXA DE SALA AMBULATORIAL
! Utilizada no pagamento de taxa de sala de Cirurgia Ambulatorial (sem porte e
portes 0 (zero) ou 1 (um) e nos curativos ambulatoriais
! Inclui os mats./meds. utilizados.
TAXA DE EQUIPAMENTOS ESPECIAIS
! Est„o incluÌdos na di·ria de UTI a utilizaÁ„o de equipamentos tais como: bomba
de infus„o, aspirador, desfibrilador, monitor, oxÌmetro, etc. … bom lembrar que
È fundamental a negociaÁ„o entre as partes.
! AtenÁ„o para o pagamento de monitorizaÁ„o e oximetria nas cirurgias
ambulatoriais, somente nos casos necess·rios.
! N„o ser„o pagas taxas de administraÁ„o nas cirurgias ambulatoriais.
! N„o pagar taxa de oxÌmetro em endoscopia digestiva alta, exceto quando
plenamente justificado.
! N„o È pertinente a cobranÁa de taxa de sala de gesso para imobilizaÁıes
provisÛrias n„o gessadas, remoÁıes de aparelhos gessados e infiltraÁıes ou
aplicaÁıes de injet·veis.
! As fraturas de dedos dos pÈs s„o tratadas com ìspicaî de esparadrapo. N„o cabe
a cobranÁa de gesso nem de taxa para sua colocaÁ„o.
$ N„o est„o incluÌdos na composiÁ„o das taxas hospitalares:
♦ Materiais de consumo
♦ Gases anestÈsicos e oxigÍnio
♦ Equipamentos ou aparelhos de uso eventual n„o inclusos acima
♦ Honor·rios mÈdicos
♦ S.A.D.T.
♦ Medicamentos
♦ Drenos, cateteres, sondas, coletores de urina ou secreÁıes, ataduras
gessadas, de crepon ou de algod„o ortopÈdico
♦ Fios cir˙rgicos, luvas, seringas descart·veis, agulhas para raquianestesia
ou anestesia peridural
5.9. Materiais hospitalares, medicamentos e anestÈsicos
! Os medicamentos ser„o cobrados pelo BRASÕNDICE do mÍs vigente, acrescido
da taxa ao consumidor negociada pela Singular, quando se reportar ao preÁo de
f·brica.
! Os medicamentos, consoante a apresentaÁ„o, ser„o assim liquidados:
1. Suspens„o:
♦ Consumo atÈ a metade do frasco ñ paga metade.
♦ Consumo maior que a metade ñ paga frasco todo.
2. Ampola:
♦ indivisÌvel, paga toda.
3. Frasco/ampola:
♦ N„o perecÌvel ñ paga por ml.
♦ PerecÌvel ñ paga tudo.
4. AntibiÛticos:
♦ LÌquido e suspens„o ñ segue regra estabelecida em 1.
♦ Frasco/Ampola ñ ser· considerado a dosagem administrada e a dosagem
contida no frasco. A resultante indicar· o n˙mero de frascos, sendo
indivisÌveis para efeito de pagamento.
5. AnestÈsicos:
♦ LÌquido ñ cobrar por ml (Halotano, Etrane, XylocaÌna, etc.).
6. Scalp ou outros dispositivos intravenosos:
♦ conforme tabela especÌfica
7. Equipos:
♦ conforme tabela especÌfica toria de Contas MÈdicas ñ Cap Juliana Ribeiro Maia & Cap Pedro Paulo Lima Paes
98
# OBS. N„o pagamos separadamente (est„o incluÌdos nos valores das
taxas de sala de cirurgia): tubo l·tex, frasco de vidro, gilete, eletrodo
(exceto em UTI) e pasta, extens„o de urina, saco pl·stico, abaixador de
lÌngua, c‚nula de Guedel, clorohex, fisohex, povidine, dermoiodine,
germ-hand, sterilderm, ·lcool iodado, Èter, benzina, tintura de iodo,
atadura e compressas de gaze, campos operatÛrios, algod„o,
esparadrapo, etc. (tabela especÌfica)
8. Os medicamentos similares/genÈricos: (constam no BrasÌndice mais de um
fabricante):
♦ Dever„o ter seus fabricantes discriminados, ficando o hospital sujeito a
apresentaÁ„o da nota fiscal (quando solicitado) e a verificaÁ„o IN LOCO
pela Auditoria MÈdica. Entretanto n„o poder„o possuir valores
superiores aos semelhantes e tradicionais (conceituados), exemplo:
Lincomicina 600 mg n„o poder· custar mais que Fradermicina 600 mg;
Ampicilina 1g n„o poder· custar mais que Amplacilina 1g; Gentamicina
80 mg n„o poder· custar mais que Garamicina 80 mg.
9. Caso isso n„o ocorra (n„o sejam discriminados os fabricantes):
♦ os genÈricos ser„o pagos conforme a presente Tabela.
# OBS. As associaÁıes desnecess·rias de antibiÛticos dever„o ser motivo
de rigorosa auditoria. Quando se verificar que prestes a alta hospitalar
houve a troca de medicaÁ„o injet·vel para de uso oral, propositalmente,
para receber meio frasco do antibiÛtico, este devera ser glosado.
10. Nos procedimentos oftalmolÛgicos ambulatoriais:
♦ pagar apenas
1
/4
(um quarto) das pomadas, dos colÌrios utilizados e da
XylocaÌna a 2% utilizados.
11. Os exames diagnÛsticos:
♦ dever„o guardar estreita relaÁ„o com a patologia/motivo da internaÁ„o,
bem como a terapÍutica utilizada. ObrigatÛrio constar a requisiÁ„o do
mÈdico assistente e o envio de resultado.
12. Os hor·rios das medicaÁıes:
♦ devem ser necessariamente checados pela enfermagem. Conseq¸Íncia
disto, n„o ser„o pagas medicaÁıes de hor·rios n„o checados, bem como
dos hor·rios circulados (significam que a medicaÁ„o n„o foi
administrada).
# OBS. Importante estar atento para anotaÁıes como ìmedicaÁ„o em
faltaî e/ou ìmedicaÁ„o trazida pelo pacienteî, de modo que estas
medicaÁıes n„o sejam pagas.
13. ReutilizaÁ„o de materiais
♦ Equipos, luvas, cateteres,etc., conforme tabela especÌfica.
5.10. RelaÁ„o de materiais usados em estudos hemodin‚micos e suas
possibilidades m·ximas de reutilizaÁ„o
$ CATETERISMO CARDÕACO
Cateter Sones 04 vezes
Cateter Judkins CD / CD 04 vezes
Cateter Pigtail 04 vezes
Cateter Cobra 04 vezes
Cateter NIH 04 vezes
Cateter Lehmonn 04 vezes
Cateter Cournand 04 vezes
Introdutor com ou sem v·lvula 02 vezes
Dilatador 04 vezes
$ ANGIOPLASTIA
Cateter Bal„o Convencional 02 vezes
Cateter Bal„o Especial 02 vezes
Cateter Bal„o Septostomia 02 vezes
Cateter Bal„o Valvoplastia 02 vezes
Rotor 04 vezes
Indeflator 04 vezes
Torque device 04 vezes
Torneira 5 vias 04 vezes
$ ESTUDO ELETROFISIOL”GICO
Cateter Quadripolar 05 vezes
*Normas transparentes em bom clima de discuss„o com o prestador de serviÁo propicia
reduÁ„o de glosas, dos custos e ganho de tempo na realizaÁ„o de serviÁos de ambos.
6. SITUA«’ES ESPECIAIS DA AN£LISE DA CONTA HOSPITALAR
6.1. UrgÍncias
1. Taxa de repouso/atendimento:
♦ Esta taxa pagos apenas os mat./med. e exames prescritos. A taxa n„o ser·
aplicada quando houver somente a consulta mÈdica.
2. Os exames:
♦ ser„o pagos quando acompanhados de suas respectivas
requisiÁıes/resultados/laudos, assinados e carimbados pelo respons·vel e
solicitantes.
3. Os materiais de punÁ„o/hidrataÁ„o venosas:
♦ quando cobrados em mais de uma unidade, dever· ser relatado pela
enfermagem, justificando o seu uso.
Ex.: 02 scalps, 02 gelcos, 02 equipos.
4. Os materiais de apoio para medicaÁ„o/hidrataÁ„o venosa, tais como, equipo
com bureta, torneirinhas:
♦ dever„o ser relatados/justificados pela enfermagem. O pagamento destes
obedecer· a justificativa tÈcnica.
5. Os hor·rios de admiss„o e alta do paciente:
♦ dever„o estar relatados nas evoluÁıes mÈdicas ou de enfermagem A falta desde
controle implicar· no n„o pagamento da taxa de atendimento / repouso na conta
do usu·rio.
6. Curativos:
♦ sÛ ser„o pagos mediante prescriÁ„o mÈdica e/ou do enfermeiro ñ a taxa j·
inclui o material utilizado, exceto pomada (quando prescrito), n„o ser„o pagos
curativos eletivos.
7. Estar„o isentos do pagamento de taxa de atendimento/repouso:
♦ as trocas de sonda vesical e naso enteral em pacientes crÙnicos, assim como,
curativos eletivos.
8. Aerosolterapia:
♦ a taxa inclui o uso do ar comprimido. Ser· pago o uso de 2 (dois) medicamentos
quando prescrito pelo mÈdico.
9. A taxa de cirurgia porte 0 (zero):
♦ n„o ser· paga em pequenos procedimentos realizados na urgÍncia. Neste caso
ser· utilizada a taxa de procedimentos cir˙rgicos de urgÍncia, a qual excluir· as
demais cobradas.
Ex.: Taxa de Instrumental
Taxa de administraÁ„o de medicaÁ„o parental.
10. Observar:
♦ o pagamento de luvas estÈreis para procedimentos assÈpticos e luvas de
procedimentos para procedimentos n„o assÈpticos (banhos, lavagens, SNG,
sonda retal, aspiraÁ„o oral, supositÛrios, etc.).
11. Os equipamentos utilizados (monitor, oxÌmetro, bomba de infus„o, etc):
♦ obedecer„o o mesmo critÈrio de pagamento dos internamentos.
6.2. Ortopedia
Nos atendimentos de Ortopedia, observamos:
a) Nas retiradas de gesso:
♦ N„o h· taxa de especÌfica
♦ N„o incluir a taxa de atendimento / repouso
♦ Pagar serra gesso
b) As medicaÁıes:
♦ ser„o pagas exclusivamente mediante prescriÁ„o mÈdica e checagem de
enfermagem.
c) Os consumos de materiais:
♦ dever„o obedecer tabela prÛpria.
6.3. Internamento
$ PACIENTES CIR⁄RGICOS
1. Analisar o porte e a ·rea cir˙rgica para autorizar o quantitativo de materiais e soluÁıes
cobradas.
2. Os medicamentos ser„o pagos exclusivamente pela prescriÁ„o mÈdica (cirurgi„o e / ou
anestesia).
3. N„o ser„o autorizados pagamentos de taxas associadas a ìTaxas de Salaî.
4. Nestes casos est„o autorizadas as cobranÁas dos materiais utilizados na execuÁ„o do(s)
procedimento(s).
5. Ex.: sondagem vesical, nasog·strica.
6. Os curativos dever„o ser prescritos pelo mÈdico assistente ou enfermeiro ñ ser„o
autorizadas a cobranÁa m·xima de 02 por dia exceto com relatÛrio mÈdico ou evoluÁ„o
do enfermeiro justificando a necessidade de maior n˙mero de curativos por dia.
7. As tricotomias e lavagens intestinais dever„o estar prescritas pelo mÈdico assistente ou
enfermeiro(a) do setor com relatÛrio de execuÁ„o do procedimento.
8. O material de anestesia ser· autorizado quando houver participaÁ„o do anestesista ñ
n„o est· autorizado para anestesia local ou sedaÁ„o simples.
6.4. Taxas
1. A ìdi·ria de acompanhanteî ser· autorizada mediante prÈ-autorizaÁ„o do FuSEx e
comprovaÁ„o da permanÍncia di·ria de acompanhante junto ‡ conta hospitalar.
2. Na ìTaxa de Curativoî est„o incluÌdos todos os materiais relacionados ao
procedimento, exceto pomadas, que sÛ dever„o ser pagas quando prescritas. Nos
usu·rios, queimados e com ˙lceras de dec˙bito de grande extens„o, ser„o pagos as
taxas, pomadas e materiais prescritos.
3. Os curativos de intracath e dissecÁıes venosas, a principio, s„o trocados a cada 48
horas ñ reduzir intervalos se houver prescriÁ„o / evoluÁ„o do citado procedimento pelo
mÈdico assistente ou enfermeiro do setor.
4. N„o ser„o pagas as taxas de di·rias n„o autorizadas.
6.5. Gases
1. Os gases ìar comprimidoî, ìoxigÍnioî e ìprotÛxido de ozÙtoî ser„o autorizados pelo
critÈrio da anotaÁ„o do uso e por hora indivisÌvel.
2. Nas nebulizaÁıes j· est· incluÌdo o uso do ar comprimido.
3. SÛ ser· pago o oxigÍnio para nebulizaÁıes quando prescrito.
4. Nas prescriÁıes de ìnebulizaÁıes continuaî, autorizar o ìar comprimido por hora
anotado e cobradoî.
6.6. Medicamentos
1. Os medicamentos ser„o pagos mediante prescriÁ„o mÈdica e ìchecagensî da
enfermagem.
2. As cobranÁas e autorizaÁıes obedecer„o o critÈrio da dosagem prescrita.
3. Autorizar 01 ml de heparina para heparinizaÁ„o de scalp para cada 24 horas.
4. N„o ser„o pagos os medicamentos e materiais de di·rias n„o autorizadas.
5. Medicamentos de alto custo ser„o pagos mediante autorizaÁ„o prÈvia.
6.7. Materiais
Vide Tabela EspecÌfica.
a) Equipos:
♦ observar as medicaÁıes utilizadas para as cobranÁas de equipos fotossensÌveis.
♦ Autorizar um equipo simples para cada soluÁ„o lÌpidica administrada.
MedicaÁıes em frasco / ampola superior a 50 ml (albumina, cipro, flagyl) e
medicaÁıes diluÌdas com volume superior a 100 ml (profenid, ancoron, etc.).
b) Luvas:
♦ No centro cir˙rgico, autorizar luvas cir˙rgicas de acordo com o n˙mero de
profissionais que participam do ato cir˙rgico (incluir anestesia, neonatologista
indicado).
♦ Nas unidades de internamento e UTI ser„o autorizadas ìluvas cir˙rgicasî
(estÈreis) para procedimentos assÈpticos. As ìluvas de procedimentoî s„o as
indicadas para as outras aÁıes n„o assÈpticas.
Ex.: aspiraÁ„o oral
Banho no leito
Lavagem intestinal
♦ Autorizar luvas de procedimentos para as aspiraÁıes oral e traqueal prescritas e
anotados. Luvas estÈreis somente para procedimentos invasivos.
c) Sonda e Cateter:
♦ conforme tabela especÌfica.
d) Seringas, Scalps e Torneirinhas
♦ Autorizar 01 seringa 10 ml para cada 05 medicaÁıes injet·veis no dia em
pacientes com scalp heparinizado.
♦ O valor da seringa cobrada inclui agulha utilizada ñ autorizar outra agulha em
medicaÁıes apresentadas em frasco ampola, administraÁ„o de Adalt, infiltraÁıes
e / ou anestesias locais.
♦ N„o ser· pago o uso de seringa para preparo das soluÁıes das nebulizaÁıes.
♦ Autorizar o uso de torneirinhas mediante prescriÁ„o de m˙ltiplas medicaÁıes ou
soros.
e) Outras cobranÁas:
♦ Autorizar o pagamento dos exames mediante solicitaÁ„o e laudo ñ na ausÍncia
destes, a instituiÁ„o dever· apresenta-los em 48 horas sob pena de n„o poder
mais utilizar recursos de pagamento. A auditoria poder· devolver a conta
incompleta ao Hospital para a complementaÁ„o necess·ria.
♦ Equipamentos de controle como bomba de infus„o, monitor, ventilador,
oxÌmetro etc., e materiais acessÛrios sÛ est„o autorizados para uso em UTI e
centro cir˙rgico, sob prescriÁ„o mÈdica.
♦ N„o est„o autorizados pagamentos para gorros, m·scaras, propÈs, aventais,
capotes, calÁas, blusas descart·veis, assim como sabonetes, e esponjas.
♦ Autorizar hemoterapia mediante solicitaÁ„o mÈdica, e o pagamento ser· feito
mediante comprovante de transfus„o.
♦ Autorizar dieta enteral e taxa especÌfica conforme prescriÁ„o. A visita do
nutrÛlogo dever· ser paga 01 a cada 03 dias, desde que haja no prontu·rio a
prescriÁ„o e evoluÁ„o do mesmo.
♦ A autorizaÁ„o de fraldas descart·veis deve obedecer ao critÈrio da utilizaÁ„o
segundo quadro clÌnico e solicitaÁ„o prÈvia.
♦ Ser· autorizado o pagamento para procedimentos dialÌticos, assim como para
materiais utilizados em tais finalidade, mediante autorizaÁ„o prÈvia.
♦ Os curativos de escaras dever„o estar prescritos pelo mÈdico assistente ou
enfermeiro do setor de internamento.
♦ Nas autorizaÁıes de cobranÁa de compressas grandes e pequenas, observar o
porte do procedimento e a ·rea a ser operada ñ ressaltamos aqui a condiÁ„o de
reesterilizaÁ„o das mesmas nas unidades hospitalares.
♦ N„o est„o autorizadas as cobranÁas de campos cir˙rgicos descart·veis.
♦ Em relaÁ„o aos materiais cobrados e que n„o constam na tabela, dever„o ser
solicitadas as notas fiscais para comprovaÁ„o de custo.
7. ROTINA PARA TROCA PERI”DICA DE MATERIAIS DESCART£VEIS NOS
PRINCIPAIS PROCEDIMENTOS HOSPITALARES
$ Cateter Nasog·strico/Nasoenteral
Deve haver diariamente mobilizaÁ„o do cateter para evitar aderÍncia e/ou sinusite.
A troca deve ocorrer em caso de obstruÁ„o ou posicionamento incorreto.
$ Cateter Vesical
N„o È recomendada a troca periÛdica, a n„o ser nos casos de obstruÁ„o ou presenÁa
de grumos na urina.
Cultura de urina: atÈ 3 dias apÛs o cateterismo vesical, o material poder· ser colhido do
prÛprio cateter. ApÛs este prazo, o cateter dever· ser trocado antes da coleta ou o material
colhido por punÁ„o suprap˙blica.
$ Coletor de Urina (Sistema Fechado)
A cada troca do cateter vesical.
$ Acesso Venoso Profundo
As trocas periÛdicas n„o s„o recomendadas. A observaÁ„o deve ser di·ria e na
evidÍncia de sinais de hiperemia ou secreÁ„o no local da punÁ„o e/ou outros sinais e
sintomas de infecÁ„o associada ao cateter È indicada ‡ troca.
$ Polifix e Microfix
Deve obedecer os mesmos critÈrios usados para os equipos de acesso venoso
profundo e perifÈrico (ou quando houver depÛsito de sangue / precipitaÁ„o de soluÁıes).
$ Curativo de Acesso Venoso Profundo
Troca a cada 48 horas e quando necess·rio (curativo sujo e/ou molhado).
$ Curativo Cir˙rgico
N„o necessitam de troca nas primeiras 72 horas, quando estiverem limpos e secos.
Caso n„o ocorra drenagem de secreÁ„o, a incis„o pode permanecer aberta.
Curativos ˙midos devem ser trocados quantas vezes houver necessidade.
$ Equipos de Sangue e Derivados e/ou Emulsıes LÌpidicas
Troca apÛs administraÁ„o.
$ Conjunto de Drenagem Tor·cica
Troca a cada 24 horas ou cada vez que for aberto
$ C‚nula de Traqueostomia
Troca na presenÁa de obstruÁ„o que dificulte o seu uso.
$ Frasco e Borracha de AspiraÁ„o
Troca a cada 12 horas
$ Umidificador de OxigÍnio
Troca a cada 24 horas
$ Macronebulizador
Troca a cada 24 horas
$ Circuito de Terapia VentilatÛria
Com filtro bacteriolÛgico: troca do filtro a cada 24 horas, sem necessidade de troca
no circuito.
Sem filtro bacteriolÛgico: troca do circuito a cada 48 horas.
istema Fechado de AspiraÁ„o
Troca a cada 24 a 48 horas.
8. PROCEDIMENTOS FREQUENTES ñ MATERIAIS, MEDICAMENTOS E
TAXAS HOSPITALARES UTILIZADOS
$ COLANGIOPANCREATOGRAFIA RETR”GRADA + PAPILOTOMIA
♦ PapilÛtomo ñ Instrumento que È introduzido por via endoscÛpica para realizar
Papilotomia. Pode ser utilizado mais de uma vez, porÈm, devido a sua
fragilidade, pode ser danificado na primeira utilizaÁ„o.
♦ PinÁa de Basket ñ Cateter especÌfico para a retirada de c·lculos das vias
biliares, podendo ser utilizado 7 ou 10 vezes. … possÌvel ser danificado na
retirada de c·lculos muito volumosos.
♦ Cateter Standart ñ Cateter diagnÛstico que tem como objetivo levar o
contraste ‡ ·rvore biliar.
♦ Fio Guia ñ Permite a passagem do papilÛtomo quando de difÌcil canulaÁ„o.
Pode ser utilizado in˙meras vezes. Para a colocaÁ„o de prÛteses È imperativo o
uso do Fio Guia.
♦ Kit-PrÛtese ñ Consta do Fio Guia (dois fios de calibres diferentes), Dilatador,
PrÛtese e Empurrador.
♦ Fio Guia HidrofÌlico ñ Fio Guia com extremidade distal de teflon que utiliza
·gua, permitindo a canulaÁ„o em estenoses significativas. Permite a reutilizaÁ„o
v·rias vezes.
♦ PapilÛtomo Home Made ñ PapilÛtomo montado sobre uma manopla com tubo
e fios met·licos de diferentes calibres.
♦ Contrastes ñ O mais utilizado È o de menor osmolaridade (Hypaque). Na
Colangiopancreatografia RetrÛgrada utiliza-se de 20 a 30 ml de contraste.
Quando h· uso de prÛtese pode ser utilizado atÈ 60 ml de contraste.
OBS.1: ñ Toda vez que for realizada uma Colangiopancreatografia RetrÛgrada
diagnÛstica, com a utilizaÁ„o de contraste, e for observada oclus„o das vias biliares, È
obrigatÛria a drenagem da rede biliar com dreno naso-biliar ou prÛtese, tendo ocorrido ou
n„o a Papilotomia. Se n„o for feita a drenagem haver·, em 100% dos casos, a presenÁa de
Colangite.
OBS.2: ñ A indicaÁ„o do uso de prÛteses se d· quando h· insucesso na retirada de
c·lculos volumosos, principalmente acima de 2 cm, na desproporÁ„o entre o c·lculo e a
papila em estenoses benignas ou malignas.
OBS.3: ñ Todos os materiais reutiliz·veis s„o esterilizados em Cidex (o ideal seria com
Ûxido de etileno).
OBS.4: ñ A utilizaÁ„o de contraste varia muito de acordo com a tÈcnica e habilidade
do endoscopista e o grau de dificuldade que o exame apresenta.
$ REVASCULARIZA«AO DO MIOC£RDIO
♦ Oxigenador de bolhas/Oxigenador de membrana
Utilizados em cirurgia com circulaÁ„o extra-corpÛrea com funÁ„o de oxigenar o
sangue do paciente.
O oxigenador de membrana tem uma qualidade melhor, tendo indicaÁ„o para
procedimentos de longa duraÁ„o, devido a um menor n˙mero de hemÛlises. Material de
uso ˙nico, n„o reutiliz·vel.
♦ Conjunto de tubos
Conjunto de tubos com diversas especificaÁıes, cuja finalidade È ligar o paciente ao
oxigenador. Uso ˙nico, n„o È reutiliz·vel.
♦ ReservatÛrio de Cardiotomia
Recipiente com finalidade de armazenar e reprocessar (filtrar) o sangue aspirado da
incis„o operatÛria e posteriormente ser colocado ‡ disposiÁ„o do paciente atravÈs do
oxigenador. Uso ˙nico, n„o È reutiliz·vel.
♦ ReservatÛrio de Cardioplegia
Recipiente que armazena a soluÁ„o cardioplÈgica, cuja funÁ„o È realizar a parada
cardÌaca. Existem dois tipos de soluÁıes cardioplÈgicas:
1. CristalÛide ñ atravÈs de baixa temperatura e soluÁ„o cardioplÈgica.
2. SanguÌnea ñ atravÈs de sangue e soluÁ„o cardioplÈgica.
♦ Cirur-Kit
Conjunto de materiais, indispens·veis ‡ realizaÁ„o de cirurgias cardÌacas. Uso
˙nico, n„o reutiliz·vel. Compıe-se de:
# Protetor de pinÁas.
# Pipoca (para enxugar o campo cir˙rgico)
# C‚nula arterial
# Puxadores (6) com funÁ„o de lanÁar e prender as c‚nulas nos vasos.
# Cordonet (cadarÁo) de teflon, para individualizar e isolar vasos no campo
operatÛrio.
♦ Filtro de linha arterial
Tem a funÁ„o de eliminar bolhas do sangue arterial infundido no paciente. …
colocado entre o oxigenador e o paciente. Uso ˙nico, n„o reutiliz·vel.
♦ Filtro de cardioplegia
Tem a funÁ„o de filtrar a soluÁ„o cardioplÈgica. Uso ˙nico, n„o reutiliz·vel.
♦ Conjunto de c‚nulas para CEC
Conjunto de c‚nulas de v·rios di‚metros, usadas de acordo com as necessidades do
paciente. H· ‡ disposiÁ„o no mercado de c‚nulas individualizadas, de v·rios di‚metros,
porÈm as equipes cir˙rgicas preferem o Kit, devido a imprevisibilidade da cirurgia com
relaÁ„o ‡ c‚nula necess·ria no momento. Na realizaÁ„o de cirurgia para revascularizaÁ„o
ou troca valvar a composiÁ„o do Kit È diferente. Uso ˙nico, n„o reutiliz·vel.
♦ Tubo Valvado
V·lvula cardÌaca acoplada a tubo (prÛtese) de peric·rdio bovino.
♦ Tubo de Peric·rdio Bovino (n„o valvado)
PrÛtese de peric·rdio bovino composto apenas de tubulaÁ„o a ser acoplada ‡
v·lvula cardÌaca.
♦ Kit de Drenagem Tor·cica
Material utilizado para a drenagem mediastinal e pleural. H· necessidade de 1 a 3
kits por paciente. Uso ˙nico, n„o reutiliz·vel.
$ CATETERISMO CARDÕACO
♦ Cateter Sones:
Cateter para diagnÛstico utilizado em todo cateterismo , apenas por via braquial.
♦ Cateter Judkis:
Cateter para pesquisa coronariana tambÈm atravÈs da via femural.
♦ Cateter Neh/Lehman:
Cateter utilizado para pesquisa valvar.
♦ Cateter Raskend:
Utilizado nas septostomias por via braquial, por tratar-se de um cateter muito curto.
Deve ser utilizado sempre com o auxÌlio de um guia.
♦ Cateter Mullins:
Utilizado nas cirurgias valvares permitindo a passagem da agulha de
Brockenbraugh.
♦ Guias:
Utilizados em todos os cateterismos para qualquer tipo de cateter, permitindo a
introduÁ„o nas curvaturas.
♦ Angiokit:
Kit composto por v·rios cateteres para utilizaÁ„o por via femural (Judkis D e E e
Pitgail). Tem a vantagem de ter um custo menor quando se torna necess·ria a
utilizaÁ„o simult‚nea de v·rios cateteres.
♦ Compressor arterial
Material utilizado para comprimir a artÈria femural apÛs o cateterismo
OBSERVA«’ES:
! Todos os cateteres femurais tÍm uma vers„o direita a esquerda.
! N„o È compatÌvel a utilizaÁ„o do cateter Sones com os utilizados por via
femural (Pitgail e Judkis).
! Todos os cateteres para estudo hemodin‚mico permitem a reutilizaÁ„o por atÈ
10 (dez) vezes, desde que sua esterilizaÁ„o seja realizada em Ûxido de etileno e
o uso subseq¸ente seja em um prazo superior a 7 (sete) dias. N„o È aconselh·vel
a esterilizaÁ„o em soluÁıes antissÈpticas, o que possibilitaria a reutilizaÁ„o em
menor escala.
! Contrastes ñ Os mais utilizados s„o Telebrix Coronar e Conray, ambos iÙnicos.
Podem ser utilizados, tambÈm, os contrastes n„o iÙnicos (Hexabrix ou Optiray),
principalmente em pacientes revascularizados devido a sua menor
osmolaridade, causando menor ardor. O volume utilizado È em torno de 150 a
200 ml
$ ANGIOPLASTIA TRANSLUMINAL
♦ Introdutor para cateter:
Treoc·teter atravÈs do qual È passado o cateter guia. Sua utilizaÁ„o È
exclusivamente por via femural. Quando utilizada a via braquial o cateter guia È
introduzido apÛs a dissecÁ„o do vaso.
♦ Cateter Guia:
Cateter inicialmente utilizado atravÈs do vaso perifÈrico (braquial ou femural) atÈ a
coron·ria, atravÈs do qual È passado o cateter bal„o e a guia para angioplastia. Permite a
reutilizaÁ„o atÈ 3 vezes.
♦ Guia para Angioplastia ou Guia de Troca:
Guia do cateter bal„o, muito delicada, utilizada somente a partir da coron·ria. Tem
v·rios di‚metros, sendo o mais utilizado o 0,14. N„o permite a reutilizaÁ„o devido a sua
fragilidade.
♦ Cateter Bal„o:
Cateter utilizado em hemodin‚mica, com a funÁ„o de realizar Angioplastias.
Existem v·rios tipos para as diversas possibilidades cir˙rgicas. Pode ser reutiliz·vel por atÈ
trÍs vezes, porÈm, sua realizaÁ„o dependente da limpeza imediata apÛs uso.
Insuflador para cateter (insuflador bal„o angio ou insuflador para angioplastia ou ainda
insuflador guizado) ñ Seringa de 20 cc com manÙmetro de press„o na extremidade e
sistema de rosca no Ímbolo. Deve suportar alta press„o devido a capacidade e densidade
do material infundido, para n„o provocar o rompimento do bal„o. Uso ˙nico, n„o
reutiliz·vel.
♦ Manipulador de Guia:
PeÁa adaptada ‡ guia da angioplastia para permitir o manuseio da mesma. Permite a
reutilizaÁ„o por in˙meras vezes.
♦ Conector em Y:
Conector acoplado ao cateter guia para a passagem do cateter bal„o e da guia do
cateter bal„o. Permite a reutilizaÁ„o por atÈ 4 vezes.
♦ Conector de alta press„o:
Componente acoplado ‡ bomba injetora.
♦ Transdutor de press„o Dome:
Material utilizado para verificaÁ„o da press„o arterial, invasiva.
$ ESTUDO ELETROFISIOL”GICO
Materiais especiais utilizados (”rtese e PrÛtese):
# 02 Cateteres quadripolares
# 01 Cateter hexapolar
# 03 introdutores arteriais
# Contraste ñ N„o utilizado
$ ABLA«AO DE FOCOS ARRITMOG NICOS
Materiais especiais utilizados (”rtese e PrÛtese):
# 04 Introdutores arteriais
# 01 Cateter bipolar
# 02 Cateteres quadripolares
# 01 Cateter hexapolar
# 01 Cateter de ablaÁ„o
# Contraste ñ N„o utilizado.
resumo
Segundo Deming: "Não se gerência o que não se mede, não se mede o que não se define, não se define o que não se entende, não há sucesso no que não se gerência".
A importância do Setor pode ser claramente observada através da imagem de uma prescrição ao lado, pode-se visualizar o carimbo do profissional responsável pelo paciente, contudo não está assinado. Caso a conta siga para a Operadora de Saúde Suplementar será glosada. Nesse momento a Auditoria Interna de Contas Médicas, não deve apenas apontar erros com intuito de direcionar para o colaborador X, mais quais os fatos geradores que influenciaram para o ocorrido.
- Analisar os procediemtnos de alto custo, órtese e materiais especiais;
- Analisar os prontuários, exames, prescrições e documentos;
- Identificar irregularidades (negociação de glosas);
- Atuar preventivamente junto aos setores envolvidos;
- Constatar se os serviços cobrados são compatíveis com os realizados (na fatura hospitalar e seus elementos, diárias, taxas, materiais, medicamentos, etc);
-
Efetuar análise pré, per e pós-pagamento da fatura médica;
- Fornecer relatórios gerenciais;
- Evitar cobranças indevidas (tabelas hospitalares);
- Melhorar a assistência ao associado ou a seu dependente (qualidade de atendimento).